
Le guide de la médecine et de la santé
en Afrique francophone
Suivez-nous :
 Identifiez-vous | Inscription
Identifiez-vous | Inscription

Suivez-nous :
 Identifiez-vous | Inscription
Identifiez-vous | Inscription


Pr Marie-Sylvie Doutre - Diabète & obésité, Volume 17 - Octobre 2022
Différentes manifestations dermatologiques sont associées au diabète, certaines pouvant en être un mode de découverte, d’autres apparaissant au cours de son évolution, parfois en rapport avec un mauvais contrôle de celui-ci. Une relation directe peut être établie pour certaines d’entre elles, alors qu’elle est plus difficile à démontrer pour d’autres. Les antidiabétiques oraux et les insulines peuvent être responsables de différents types de dermatoses. Des réactions cutanées, parfois sévères, sont également rapportées, secondaires à l’utilisation de dispositifs médicaux, capteurs de glucose et pompes à insuline.
Il existe de nombreuses manifestations dermatologiques au cours du diabète, qu’il soit de type 2, de loin le plus fréquent, ou de type 1, certaines pouvant en être un mode de découverte, d’autres apparaissant au cours de son évolution, parfois en rapport avec un mauvais contrôle de celui-ci (1-3).
Dans les différentes études de la littérature, leur fréquence est très variable, en fonction :
De façon globale, 30 à 80 % des diabétiques auront au moins une manifestation dermatologique au cours de l'évolution de leur maladie (4).
Ces dermatoses sont dues à des anomalies cutanées d'origine biochimique, métabolique, immunologique, vasculaire, neurologique, celles-ci étant parfois intriquées chez un même patient.
Les effets du diabète sur la peau sont complexes, multifactoriels. L'hyperglycémie a un effet direct sur la prolifération et les fonctions des kératinocytes et des fibroblastes. Elle augmente aussi la glycolysation non enzymatique des protéines, des glucides et des acides nucléiques entraînant une production exagérée des produits de glycation avancés (AGEs advanced glycation end products), ceux-ci étant responsables d'altérations structurelles et fonctionnelles de la peau (4). Le diabète peut aussi agir de manière indirecte par l'intermédiaire d'anomalies vasculaires, micro- et macro-angiopathie, et d'anomalies neurologiques, sensitives, motrices et neurovégétatives.
Ce sont essentiellement des infections cutanées.
Elles sont favorisées par :
Elles sont plus fréquentes et souvent plus sévères que chez les non diabétiques.

Ce sont surtout des infections bactériennes à staphylocoques, streptocoques ou autres germes (Pseudomonas, Serratia…) ; parfois, plusieurs germes sont associés. Ainsi, le diabète fait partie des comorbidités participant à la sévérité de l'érysipèle, habituellement dû au streptocoque A bêta-hémolytique (Fig. 1), des autres dermo-hypodermites non nécrosantes et de la fasciite nécrosante.

Les infections mycosiques dues à des dermatophytes (Trichophyton rubrum, Trichophyton mentagrophytes) et surtout à des levures (Candida albicans) sont également très fréquentes, au niveau des ongles, des grands et des petits plis (Fig. 2), de la région génitale (vulvite (Fig. 3), cervicite, balanite).
Dans les plis, il y a souvent une co-infection mycosique et bactérienne (Candida albicans-staphylocoque) (Fig. 4).

Quand on suspecte une infection, en particulier une mycose, il est toujours utile de faire un prélèvement pour confirmer le diagnostic. En effet, au niveau des ongles, le traitement spécifique est long et contraignant et l'atteinte unguéale peut être due à d'autres causes (psoriasis, traumatismes, atteinte vasculaire…) (5).

Exceptionnellement, il s'agit de localisations cutanées d'infections mycosiques systémiques (pulmonaires, ORL, neurologiques…), parfois graves, comme une mucormycose ou une aspergillose.

Les xanthomes éruptifs peuvent aussi se développer rapidement. Ce sont des papules de quelques millimètres de diamètre, rouges ou jaunâtres, plus ou moins nombreuses, apparaissant brutalement sur les fesses, le tronc, les faces d'extension des membres, parfois très diffuses (Fig. 5).
L’aspect clinique permet le plus souvent de faire le diagnostic. Si on pratique une biopsie, les images histologiques sont caractéristiques montrant des cellules histiocytaires spumeuses et parfois des cellules géantes multinucléées avec des dépôts lipidiques dans leur cytoplasme.
Ces xanthomes sont secondaires à une hypertriglycéridémie majeure, souvent associée à un diabète non connu ou mal équilibré et parfois à une intoxication alcoolique.
Ils disparaissent progressivement quand les anomalies métaboliques sont corrigées.

C'est la plus fréquente des manifestations cutanées non infectieuses du diabète, observée chez 10 à 25 % des patients, jusqu'à 50 % dans certaines études, plutôt chez des hommes, avec un diabète de type 2 ancien, mal contrôlé. Sa présence paraît corrélée avec les complications microvasculaires du diabète, rétinopathie, néphropathie et neuropathie.
Ce sont de petites plaques, rouge-brun, arrondies, de 1 à 2 cm, asymptomatiques, siégeant habituellement sur la face antérieure des jambes. Elles évoluent vers l'atrophie et l'hyperpigmentation (Fig. 6), sans être vraiment influencées par l'équilibre du diabète.
Les lésions peuvent lentement régresser alors que d'autres apparaissent.
L'atteinte de la microcirculation à l'origine d'une fragilité cutanée et de troubles de la cicatrisation après des micro-traumatismes en serait responsable.
Aucun traitement n'a montré de réelle efficacité. C'est la protection cutanée qui peut éviter l'apparition de nouvelles lésions.
Elle apparaît le plus souvent au cours de l'évolution du diabète, parfois associée à des complications rénales ou neurologiques.

Ce sont de grosses bulles tendues en peau saine ou sur une base inflammatoire, à contenu clair (Fig. 7), ni douloureuses ni prurigineuses. Elles siègent essentiellement sur les jambes et les pieds, souvent bilatérales, rarement sur les membres supérieurs. Elles évoluent vers des érosions, puis des croûtes, cicatrisant en quelques semaines.
Des micro-traumatismes sur une peau “fragile” pourraient en être responsables.
Il faut éliminer d'autres causes de dermatoses bulleuses comme une toxidermie ou une pemphigoïde bulleuse induite par les gliptines. En cas de doute diagnostique, une biopsie cutanée avec examen en immunofluorescence peut être faite.
Le sclérœdème des diabétiques (sclérœdème de Buschke) est associé à un diabète chez environ la moitié des patients et, à l'inverse, 2 à 3 % des diabétiques de type 2, souvent obèses, en seraient atteints. Ces anomalies cutanées sont dues à des modifications des fibres de collagène secondaires au stress oxydatif et à l'accumulation des AGEs.

Il se manifeste par l'apparition plus ou moins rapide d'un épaississement de la peau qui devient indurée, difficilement plissable, au niveau de la nuque, du haut du dos (Fig. 8), s'étendant sur le tronc et les membres supérieurs en respectant les extrémités, ceci entraînant une limitation des mouvements ou même de l'expansion thoracique quand il y a une atteinte thoracique.
L'évolution est chronique, sans tendance à la régression.
Différents traitements (photothérapie, immunosuppresseurs…) peuvent être proposés en fonction de la gêne fonctionnelle, mais leurs résultats sont souvent décevants.
La cheiro-arthropathie associe, chez des patients ayant un diabète ancien, sévère, une infiltration scléreuse des doigts, débutant typiquement au niveau de l'auriculaire, et un enraidissement des articulations inter-phalangiennes, métacarpo-phalangiennes et des poignets. Elle est bien objectivée par le signe de la prière (impossibilité d'étendre complètement les doigts lors de l'accolement des deux mains).
Défini comme une sensation entraînant le besoin de se gratter, il peut être localisé ou diffus.
Le prurit localisé, anal et/ou génital, peut être révélateur du diabète, souvent dû à une candidose.
En revanche, le prurit diffus n'est pas directement lié au diabète. Les mêmes causes doivent être cherchées que chez les sujets non diabétiques, parmi lesquelles une prise médicamenteuse, une xérose cutanée, une insuffisance rénale elles-mêmes favorisées par le diabète, ou toute autre dermatose prurigineuse.
Ils sont très fréquents au cours du diabète, regroupés sous le terme de “pied diabétique”, celui-ci pouvant être secondaire à différents facteurs le plus souvent intriqués : neuropathie, atteinte vasculaire (micro- et/ou macro-angiopathie), déformations articulaires, leur évolution pouvant être sévère (infections cutanées, ostéo-articulaires, amputations…) (6).
Les lésions apparaissent soit spontanément, soit le plus souvent après un traumatisme. Celui-ci peut être mineur, mais répété et non perçu par le patient étant donné les troubles de la sensibilité.
Plusieurs tableaux cliniques peuvent être observés.

Le mal perforant plantaire débute par une lésion hyperkératosique au niveau de zones d'hyperpression des plantes des pieds puis apparaît une poche de décollement sous-cutanée. Plus ou moins rapidement, des fissures entraînent une effraction cutanée aboutissant à une ulcération au sein d'une zone d'hyperkératose (Fig. 9). L'infection peut s'extérioriser à la peau ou diffuser en profondeur vers les gaines tendineuses, les articulations ou l'os sous-jacent. Ces lésions d'origine neuropathique se distinguent par leur caractère indolore, ceci pouvant expliquer leur “découverte” souvent tardive (7).

L'ulcère artériel est unique ou multiple, de plus ou moins grande taille, creusant, pouvant mettre à nu les structures sous-jacentes (Fig. 10), de topographie suspendue ou distale (dos du pied, orteil). La peau péri-ulcéreuse est froide, lisse, dépilée. La douleur est habituellement intense. Au diabète, s'associent souvent d'autres facteurs de risque vasculaire, hypertension artérielle, tabagisme…
L'angiodermite nécrosante est due à une artériosclérose des vaisseaux dermiques, les grands axes vasculaires artériels et veineux étant normaux (Fig. 10). Elle s'installe brutalement sous forme d'une plaque purpurique sur la face antérieure de la jambe, souvent dans les suites d'un traumatisme, évoluant rapidement vers une ulcération très douloureuse, à bords nécrotiques, irréguliers, en “carte de géographie”. Elle survient préférentiellement chez la femme après 60 ans, diabétique et hypertendue.
Les mesures préventives sont indispensables chez tous les sujets ayant un diabète quels que soient son type et sa sévérité pour éviter la survenue de ces troubles trophiques :
L'éducation du patient et de son entourage familial proche ainsi que des membres de l'équipe paramédicale (infirmière, podologue…) doit porter sur :
Ce sont des affections dermatologiques associées, avec une fréquence plus ou moins grande, au diabète, mais qui peuvent se voir en l'absence de celui-ci.

Il se manifeste par des lésions hyperkératosiques et hyperpigmentées siégeant dans les plis, en particulier du cou (Fig. 11) et axillaires, pouvant donner un aspect “sale, crasseux” gênant pour les patients.
Il s'observe au cours de différentes endocrinopathies associées à une résistance à l'insuline dont font partie le diabète non insulinodépendant et/ou l'obésité. L'hyperinsulinisme favorise la synthèse de l'IGF1 (type 1 Insulin Growth Factor) qui, en se fixant sur des récepteurs des kératinocytes, stimule leur prolifération.
Des traitements locaux kératolytiques (préparation à l'urée, vaseline salicylée, rétinoïdes) peuvent être prescrits, mais ce sont surtout la réduction de la surcharge pondérale et la correction des anomalies métaboliques qui permettent une régression des lésions.
Il ne faut pas oublier que l'Acanthosis nigricans peut aussi être un syndrome paranéoplasique lié en particulier à des tumeurs digestives.

Ces lésions pédiculées, en plus ou moins grand nombre, siègent dans les grands plis, souvent associées à l'AN (Fig. 12).
Elle apparaît principalement chez des sujets diabétiques ou ayant une histoire familiale de diabète ou ayant des anomalies biologiques, mais à l'inverse peu de diabétiques (0,4 à 1,6 %), ont une NL, essentiellement des femmes jeunes (8).

Les lésions débutent par de petites papules qui s'élargissent progressivement formant des plaques bien délimitées avec une bordure violacée et un centre qui devient progressivement jaune-brun, atrophique avec des télangiectasies (Fig. 13). Uniques ou multiples, elles siègent habituellement sur la face antérieure des jambes, beaucoup plus rarement sur les membres supérieurs, l'abdomen, le cuir chevelu.

Le diagnostic est clinique. En cas de doute, une biopsie peut être faite montrant des granulomes palissadiques, des foyers de nécrobiose et un infiltrat polymorphe avec des cellules épithélioïdes et des cellules géantes multinucléées.
L'évolution est chronique avec parfois l'apparition d'ulcérations, spontanément ou après un traumatisme (Fig. 14).
Différents traitements locaux (dermo-corticoïdes, inhibiteurs de la calcineurine) sont proposés, mais aussi des traitements systémiques très divers (pentoxyfylline, antipaludéens de synthèse, ciclosporine, anti-TNF alpha…) d'autant qu'il existe souvent une demande des patients étant donné le caractère inesthétique des lésions, mais le rapport bénéfice/risque doit être bien évalué.


Ce sont des papules fermes, bien délimitées, de couleur de la peau normale ou rosées, groupées en anneaux qui s'étendent de façon centrifuge. Elles siègent préférentiellement sur le dos des articulations (mains, coudes, genoux) (Fig. 15) et les faces d'extension des membres. Il existe aussi des granulomes annulaires profonds se manifestant par des nodules dermo-
hypodermiques, des formes généralisées avec une éruption diffuse faite d'éléments micro-papuleux (Fig. 16).
Beaucoup d'études se sont intéressées aux relations entre granulome annulaire et diabète, certaines trouvant une association statistiquement significative, en particulier dans les formes généralisées ou d'évolution prolongée, d'autres non.
De nombreuses thérapeutiques locales et systémiques sont proposées sans qu'aucune ne fasse vraiment la preuve de son efficacité, d'autant qu'il existe parfois une régression spontanée des lésions.

Se manifestant par des zones de dépigmentation plus ou moins étendues de la peau (Fig. 17) et parfois des cheveux et des poils, il est surtout observé au cours du diabète de type 1 (2-10 % des patients), secondaire à des mécanismes immunologiques (lymphocytes T cytotoxiques auto-réactifs), mais aussi dans le diabète de type 2, dû à des mécanismes différents (stress oxydatif).
Alopécie du cuir chevelu et/ou des poils du corps avec parfois une atteinte des ongles, elle est observée essentiellement dans le diabète de type 1, due à des mécanismes auto-immuns. Elle peut être associée à un vitiligo et à des anomalies thyroïdiennes.

Il s'agit d'une dermatose fréquente dans la population générale (2-3 % en France) (Fig. 18).
Une relation significative avec le diabète de type 2 a été mise en évidence dans des études portant sur de grandes populations, surtout notée avec des psoriasis sévères (9).
Les différents antidiabétiques oraux peuvent être à l'origine de toxidermies, leur fréquence et le type de l'éruption variant en fonction des molécules.
Les manifestations cutanées dues aux biguanides, dont la metformine, sont peu fréquentes, quelques observations de vasculite et d'éruption photo-induite étant rapportées.
Les sulfamides hypoglycémiants peuvent être responsables, chez 2 à 3 % des patients traités, d'une éruption apparaissant habituellement dans les premières semaines après le début du traitement. Il s'agit le plus souvent d'une urticaire ou d'un exanthème maculo-papuleux, plus rarement d'une réaction photo-induite.
Les incrétinomimétiques (analogues du GLP-1 et inhibiteurs de la dipeptylpeptidase 4 ou gliptines) peuvent induire différents types d'éruptions cutanées (10). Les gliptines sont parfois responsables d'un angiœdème bradykinique, surtout lorsqu'elles sont associées aux inhibiteurs de l'enzyme de conversion ou aux sartans. Elles peuvent également, en particulier la vildagliptine, favoriser l'apparition d'une pemphigoïde bulleuse avec une fréquence statistiquement significative par rapport aux sujets contrôles de même âge (11). Cette dermatose bulleuse auto-immune apparaît dans un délai variable, de quelques semaines à de nombreux mois, après le début du traitement. Elle n'a pas de caractéristiques particulières par rapport à la forme non induite, si ce n'est des lésions muqueuses plus fréquentes et, lorsqu'elle est traitée, son évolution paraît identique que les gliptines soient ou non maintenues.
Les glifozines (inhibiteurs du SGLTr) entraînent une augmentation de la glycosurie expliquant la survenue fréquente d'infections génitales, en particulier candidosiques (vulvo-vaginites, balanites). De très rares cas de fasciite nécrosante périnéale (gangrène de Fournier) ont été rapportés, conduisant à une note d'information de l'ANSM en 2020.
Les effets secondaires dermatologiques locaux (érythème, plaque d'urticaire, lipohypertrophie, lipo-atrophie, calcifications… aux points d'injection) et systémiques (urticaire avec ou sans manifestations systémiques…) dus aux insulines sont plus rares actuellement avec les formes recombinantes ou purifiées. En cas de réactions allergiques IgE-dépendantes, des tests allergologiques doivent être réalisés pour identifier le ou les substances responsables, l'insuline elle-même, les conservateurs, des additifs…
Les pompes à insuline d'une part, les capteurs de glycémie d'autre part sont de plus en plus utilisés. Ces dispositifs médicaux peuvent être responsables de réactions cutanées locales, dues à une irritation ou à une allergie, parfois sévères, surtout chez l'enfant (13, 14). Des mesures de protection sont habituellement efficaces quand il s'agit d'un phénomène irritatif, mais elles sont le plus souvent insuffisantes en cas d'allergie, l'importance des lésions pouvant alors conduire à l'arrêt de l'utilisation de ce matériel.
Des tests allergologiques sont utiles pour mettre en évidence le ou les allergènes responsables, mais la nature exacte de tous les composants de ces dispositifs n'est pas toujours connue. Peuvent en effet être impliqués le dispositif en lui-même, mais aussi les pansements utilisés pour les maintenir ou encore les colles. Ce sont les acrylates, en particulier l'acrylate d'isobornyle (IBOA isobornyl acrylate), qui sont la principale cause d'allergie de contact due aux capteurs de glycémie et aux pompes à insuline (l'IBOA a été élu allergène de contact de l'année 2020…)
Ces différentes manifestations dermatologiques doivent être connues parce que :

J. Martini, C. Huertas, V. Turlier, C. Saint-Martory, A. Delarue - Journal of the European Academy of Dermatology and Venereology, Volume 31, Issue 4, pages 743-747 - April 2017 - https://doi.org/10.1111/jdv.14095
• Évaluer l'efficacité d'une crème émolliente (DEXERYL®) sur la xérose du pied chez les patients diabétiques. DEXERYL® est un mélange de glycérol, de vaseline et de paraffine ;
• Objectif principal : Évaluer le degré de xérose en fonction de l'évolution du score XAS (Xerosis Assessment Scale/Échelle d’Évaluation de la Xérose) entre J0 et J28 ;
• Objectifs secondaires : évaluation qualitative du degré de xérose en fonction du score cutané global, du nombre de fissures, de l'hyperkératose et l'opinion des patients. Évaluation quantitative de l'hydratation cutanée par cornéométrie, de la désquamation par D-Squame et des rugosités. --> Lire la suite
• Étude prospective, multicentrique, randomisée, en double aveugle, controlatéral versus véhicule ;
• 57 patients randomisés âgées de 18 à 70 ans présentant un diabète, une sécheresse au niveau des pieds et n'ayant pas utilisé d'émollients topiques ou des produits kératolytiques dans les 2 semaines avant le début de l’étude ;
• Les participants ont reçu DEXERYL® deux fois par jour pendant 28 jours sur le pied droit ou gauche (répartition aléatoire), l'autre pied étant traité avec le véhicule ;
• Les investigateurs ont évalué chaque patient à J0, J14 et J28 ;
Les évaluations qualitatives ont été effectuées à l'aide d'une évaluation clinique de la xérose en utilisant le score XAS, le score cutané global (somme du score XAS, de la rugosité cutanée et de l’hyperkératose), le nombre de pieds présentant des fissures, des fissures profondes, une hyperkératose, une menace d’hyperkératose et de xérose et l’opinion des patients (à l'aide d'une échelle visuelle analogique de 100 mm) ;
Les évaluations quantitatives ont consisté à l’évaluation de l'indice d'hydratation cutanée (HI) par cornéométrie, la désquamation par DSquame et des rugosités par des empreintes de silicone avec analyse d'image de la surface de la peau en fonction des paramètres topographiques.
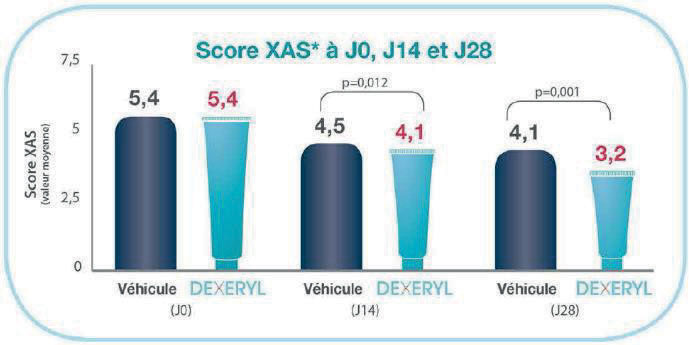
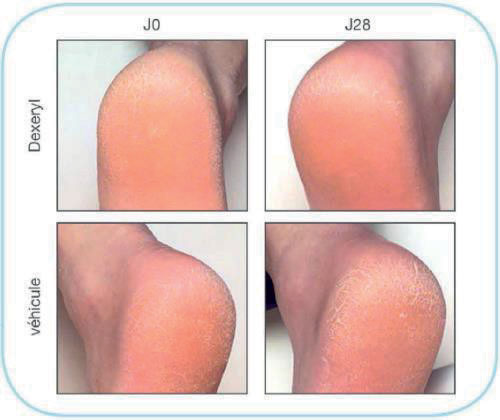
• Après 28 jours, la xérose était significativement améliorée (p = 0,001) chez les patients traités par DEXERYL® (-41%) par rapport aux patients traités par le véhicule (-24%): les scores XAS moyens étaient de 3,2 dans le groupe DEXERYL® et de 4,1 dans le groupe émollient (contre 5,4 à J0) ;
• L'hydratation de la peau de l’arrière du pied s'est améliorée après 28 jours de traitement (+ 61% pour l'indice d'hydratation avec DEXERYL® vs + 40% avec le véhicule, p = 0,005) ;
• Tous les paramètres du test D-Squame ont été améliorés avec DEXERYL® par rapport au véhicule: la quantité de matériel squameux a été plus faible, avec des squames plus fines et plus petites, réparties plus régulièrement sur la zone test. Toutes les différences étaient statistiquement significatives à J28 (p <0,01) ;
• Les résultats du score XAS, de l'hydratation de la peau et du D-Squame ont été statistiquement significatifs à partir de D14. ;
• Les mesures de la rugosité de la peau ont montré une réduction plus importante dans le groupe DEXERYLv par rapport au groupe véhicule ;
• Le traitement par DEXERYL® a été préféré par les patients pour son efficacité (niveau de satisfaction plus élevé, p = 0,022) et son utilisation. Plus de patients souhaitaient continuer le traitement par DEXERYL® (44,4%) que par le véhicule (29,6%).
Chez les patients diabétiques, l'utilisation régulière d'un émollient améliore la xérose du pied après 28 jours de traitement ;
DEXERYL® est plus efficace qu'un véhicule émollient ;
Dexeryl® est sûr et bien accepté ;
DEXERYL® restaure l'hydratation de la peau et régularise le processus de desquamation après 28 jours de traitement ;
DEXERYL® est sûr et bien toléré ;
Le traitement par DEXERYL® est efficace pour améliorer la xérose du pied chez les patients diabétiques.

Franck Boralevi MD et al.* - The International Society of Dermatology, Volume 56, Issue 4, pages 467-473 - April 2017 - https://doi.org/10.1111/ijd.13454
• Évaluer l'évolution de la xérose après un traitement de 8 semaines avec une crème émolliente (Dexeryl®) chez des patients d'Afrique subsaharienne en conditions réelles ;
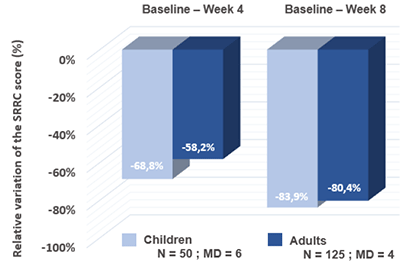
• Objectif principal : Évaluation du degré de xérose selon le score SRRC (Scaling, Roughness, Redness, Cracks / Squames, Rugosité, Rougeur, Fissures) entre l'inclusion et la fin de la semaine 8 ;
• Objectifs secondaires : Évaluer le prurit, l'amélioration des symptômes, la qualité de vie, la satisfaction, la tolérance et la compliance. --> Lire la suite
Après 8 semaines de traitement et à partir de 4 semaines, la réduction relative du SRRC a été importante tant chez les enfants que chez les adultes
* Auteurs : Franck Boralevi MD, PhD, Alain-Patrice Meledie N'Djong MD, Pauline Yao Yoboue MD, Ousmane Faye MD, PhD, Mame Thierno Dieng MD, Sophie Coniquet MD, Félix Atadokpede MD, Pascal Antoine Niamba MD, Alain Delarue MD, Christine Cazeau MD
L'utilisation régulière de Dexeryl® améliore la xérose cutanée après 8 semaines de traitement chez des sujets d'Afrique subsaharienne
Ces résultats obtenus dans des conditions « réelles » confirment ceux des études randomisées et contrôlées faites sur des peaux caucasiennes
Dexeryl® est sûr et bien accepté
Dexeryl® est le seul traitement ayant prouvé son avantage clinique chez des patients de phototype VI.
L'hyperglycémie chronique multiplie par 5 le risque d'ulcération et par 7 le risque d'amputation10
Appliquer en couche mince, 1 à 2 fois / jour ou plus souvent si nécessaire
• Médicament enregistré (AMM)
• Plus de 20 ans d’expertise dans le traitement de la sècheresse cutanée
• Des composants essentiels (seulement 11 composants)
• Des preuves cliniques d'efficacité constamment renouvelées
• Universalité (toutes les xéroses / tous les âges)
• Qualité galénique (Expertise Pierre Fabre)
• Un prix adapté à une utilisation prolongée.


Dexeryl, crème.
1 g de DEXERYL® contient 0,15 g de glycérol, 0,08 g de vaseline et 0,02 g de paraffine liquide.
Excipient à effet notoire : parahydroxybenzoate de propyle (E216).
Pour la liste complète des excipients, voir rubrique 6.1.
Crème blanche onctueuse.
Chez l’adulte et l’enfant, y compris le nourrisson, appliquer la crème en couche mince sur les zones à traiter une à deux fois par jour ou plus si nécessaire.
Voie cutanée.
Hypersensibilité aux substances actives ou à l'un des excipients mentionnés à la rubrique 6.1.
Ne pas avaler.
Il est recommandé de ne pas appliquer sur une lésion infectée ou sous pansement occlusif.
Ce médicament contient du parahydroxybenzoate de propyle et peut provoquer des réactions allergiques (éventuellement retardées).
Aucune étude d’interaction n’a été réalisée.
Aucun effet n'est attendu sur la grossesse car l'exposition systémique au glycérol, à la vaseline et à la paraffine est négligeable. DEXERYL® peut être utilisé pendant la grossesse.
Compte tenu de la nature des principes actifs, aucun risque n’est attendu. Il est seulement recommandé de ne pas appliquer DEXERYL® sur la poitrine au cours de l’allaitement.
Aucun effet n'est attendu sur la fertilité car l'exposition systémique au glycérol, à la vaseline et à la paraffine est négligeable.
DEXERYL® n’a aucun effet ou un effet négligeable sur l’aptitude à conduire des véhicules et à utiliser des machines.
Ont été rapportés lors des études cliniques et depuis la commercialisation de ce médicament les effets indésirables suivants :
| Classe de systèmes d'organes |
Fréquence des effets indésirables | |
|---|---|---|
| Peu fréquent | Fréquence inconnue | |
| Affections de la peau et du tissu sous-cutané | Urticaire, dermatite, eczéma, érythème, prurit, rash | Sensation de brûlure de la peau |
| Troubles généraux et anomalies au site d'administration | Réactions au site d'application* | Eczéma au site d'application |
* irritation, rougeur, douleur ou démangeaison au niveau du site d'application
La déclaration des effets indésirables suspectés après autorisation du médicament est importante. Elle permet une surveillance continue du rapport bénéfice/risque du médicament. Les professionnels de santé déclarent tout effet indésirable suspecté via le système national de déclaration : Agence nationale de sécurité du médicament et des produits de santé (ANSM) et réseau des Centres Régionaux de Pharmacovigilance - Site internet : www.signalement-sante.gouv.fr.
Aucun cas de surdosage n’a été rapporté.
Classe pharmacothérapeutique : Emollient et protecteur cutané.
Code ATC : D02AC.
Crème émolliente et hydratante.
Les mécanismes d’action de ce médicament sont les suivants :
L’effet protecteur cutané a également été mis en évidence par des tests ex vivo réalisés sur des implants tissulaires délipidés. Ces tests ont montré une restructuration rapide de la barrière lipidique avec démonstration de l’activité émolliente de DEXERYL® impliquant la restauration de l'homéostasie des jonctions corneodesmosomiales.
Ces propriétés démontrées dans le cadre d’études pharmaco-cliniques sur des modèles validés favorisent la restauration de l’état hydrique et la fonction barrière de la peau ce qui est de nature à réduire les phénomènes d’irritation, prurit et grattage.
L’ensemble de ces propriétés a été objectivé dans le cadre d’études cliniques représentatives d’un état de sécheresse cutanée chez les enfants :
Les résultats de ces études cliniques mettent en évidence l’intérêt du traitement à long terme avec DEXERYL :
Sans objet.
Les données pré-cliniques montrent une bonne tolérance cutanée de ce médicament confirmée par ailleurs chez l’Homme. La crème se révèle non-irritante pour les yeux. Dépourvu de potentiel photo-toxique, elle présente, chez l’animal, un faible potentiel sensibilisant et photo-sensibilisant mais le risque est considéré comme négligeable chez l’Homme en raison de l’absence d’absorption au-delà de 290 nm.
Monostéarate de glycérol, acide stéarique, cyclométhicone 5, diméticone, macrogol 600, trolamine, parahydroxybenzoate de propyle (E216), eau purifiée.
Sans objet.
Tube : 3 ans,
Flacon-pompe : 30 mois.
Après première ouverture du flacon-pompe, le médicament doit être conservé au maximum 90 jours.
Pour les conditions de conservation du médicament après première ouverture, voir la rubrique 6.3.
50, 100, 150 ou 250 g en tube (PE).
500 g en flacon-pompe (PE).
Toutes les présentations peuvent ne pas être commercialisées.
Pas d'exigences particulières.
Tout médicament non-utilisé ou déchet doit être éliminé conformément à la réglementation en vigueur.
PIERRE FABRE MEDICAMENT
Les Cauquillous
81500 LAVAUR
FRANCE
Médicament non-soumis à prescription médicale.
Date de première autorisation : 11 décembre 1991.
Date de dernier renouvellement : 11 décembre 2011.
8 juin 2017
Sans objet.
Sans objet.
Dernière mise à jour de cette page
10 juin 2024.

![]() Adresse
Adresse
![]() Téléphone
Téléphone
Revue MAN
Revue OST
Actualités
Webinaires
Espaces labos