
Le guide de la médecine et de la santé
en Afrique francophone
Suivez-nous :
 Identifiez-vous | Inscription
Identifiez-vous | Inscription

Suivez-nous :
 Identifiez-vous | Inscription
Identifiez-vous | Inscription


Les infections mycosiques sont souvent classées comme "Opportunistes" ou "Primitives".
Les infections opportunistes sont celles qui se développent principalement chez les sujets immunodéprimés.
Des infections primitives peuvent se développer chez des hôtes immunocompétents.
Les infections fongiques peuvent être locales ou systémiques.
Les infections mycosiques locales concernent habituellement la peau, ou la cavité orale (causant une stomatite) et/ou le vagin (causant une vaginite à Candida) et peuvent survenir chez des patients immunocompétents ou immunodéprimés.
Les infections fongiques systémiques peuvent affecter la peau et les organes tels que les poumons, les yeux, le foie et le cerveau et se produisent généralement chez les hôtes immunodéprimés. --> Lire la suite
Beaucoup de champignons microscopiques sont opportunistes et ne sont habituellement pas pathogènes sauf chez le patient immunodéprimé. Les causes de déficit immunitaire comprennent le SIDA, l'azotémie, le diabète sucré, le lymphome, la leucémie, d'autres hémopathies malignes, les brûlures et les traitements corticostéroïdiens, les immunosuppresseurs ou les antimétabolites. Les patients qui passent plusieurs jours en unité de soins intensifs peuvent avoir un déficit immunitaire du fait de procédures médicales, de troubles sous-jacents et/ou de dénutrition.
Les infections opportunistes mycosiques systémiques typiques (mycoses) comprennent les suivantes :
Les mycoses systémiques qui touchent le patient très immunodéprimé se présentent souvent de manière aiguë, avec une pneumonie rapidement évolutive, une fongémie, des signes de dissémination extra-pulmonaire.
Les infections mycosiques primitives résultent habituellement d'une inhalation de spores mycosiques, ce qui peut entraîner une pneumonie localisée comme une manifestation primitive de l'infection.
Chez les patients immunocompétents, les mycoses systémiques ont habituellement une évolution chronique; les mycoses disséminées avec pneumopathie et septicémie sont rares et, en cas de lésions pulmonaires, progressent habituellement lentement. Des mois ou des années peuvent s'écouler avant qu'un avis médical ne soit demandé ou qu'un diagnostic ne soit posé. Les symptômes sont rarement intenses dans ces mycoses chroniques, mais une fièvre, les frissons, des sueurs nocturnes, une anorexie, une perte de poids, un malaise et une dépression peuvent se produire. Divers organes peuvent être infectés, entraînant des symptômes et un dysfonctionnement.
Les infections mycosiques primitives peuvent avoir une répartition géographique spécifique, ce qui est particulièrement vrai pour les mycoses endémiques dues à certains champignons dimorphiques. Par exemple :
• Coccidioïdomycose : confinée principalement au Sud-Est des USA, Washington, Nord du Mexique et Amériques centrale et du Sud ;
Histoplasmose : observée essentiellement dans l'Est et le Centre Ouest des États-Unis (Midwest) et des parties d'Amérique centrale et du Sud, d'Afrique, d'Asie et d'Australie ;
Blastomycose : n'est observée qu'en Amérique du Nord et en Afrique ;
Paracoccidioïdomycose (précédemment nommée blastomycose Sud-américaine): n'est observée que sur ce continent.
Des voyageurs peuvent cependant présenter une telle maladie à n'importe quel moment après un séjour dans ces régions d'endémies.
Lorsque des champignons se propagent à partir d'un site primaire dans les poumons, les manifestations peuvent être les caractéristiques suivantes :
Si les médecins suspectent une infection mycosique primitive aiguë ou chronique, ils doivent obtenir un antécédent détaillé de voyages et de logement afin de déterminer si les patients ont pu être exposés à certaines mycoses endémiques, éventuellement des années auparavant.
L'infection pulmonaire fongique doit être différenciée des tumeurs et des pneumonies chroniques dues à des microrganismes non mycosiques tels que les mycobactéries (dont Mycobacterium tuberculosis). Des prélèvements sont mis en culture pour la recherche de champignons et des mycobactéries et en anatomopathologie. L'expectoration peut être utile, mais le lavage bronchoalvéolaire, plus rarement une biopsie transthoracique ou même une intervention chirurgicale, peut parfois être nécessaire pour obtenir un prélèvement efficace.
Les champignons responsables d'infections systémiques primitives sont facilement reconnus par leur aspect histopathologique. L'identification du champignon spécifique peut cependant être difficile et nécessite habituellement une culture sur milieu fongique ou le diagnostic moléculaire. L'interprétation clinique d'une culture positive de l'expectoration n'est pas simple si elle ne met en évidence que des microrganismes commensaux (p. ex., Candida albicans) ou des champignons ubiquitaires de l'environnement (p. ex., Aspergillus spp). Par conséquent, d'autres éléments (p. ex., facteurs de l'hôte tels qu'une immunosuppression, des éléments sérologiques, une invasion tissulaire observée à la biopsie, des signes radiologiques) peuvent être nécessaires pour établir un diagnostic.
Les tests sérologiques permettent de mettre en évidence de nombreuses mycoses systémiques si la culture et l'histopathologie sont indisponibles ou non probantes, bien qu'elles ne fournissent pas des diagnostics définitifs. En particulier, les examens suivants sont utiles :
La plupart des autres examens permettant de déceler des anticorps contre les champignons ont une sensibilité et/ou une spécificité faibles et nécessitent de mesurer les titres en phase aiguë et en phase de convalescence, ils ne peuvent donc être utilisés pour débuter un traitement.
Les diagnostics moléculaires sont des outils émergents utiles pour identifier les composants moléculaires de certaines infections fongiques. Les tests approuvés par la FDA (U.S. Food and Drug Administration) comprennent des sondes ADN qui utilisent des prélèvements de culture pour identifier Histoplasma, Blastomyces, et Coccidioides et une Polymerase Chain Reaction (PCR) ou des tests d'hybridation de l'ADN qui utilisent des prélèvements d'hémocultures pour identifier Candida. La Matrix-assisted laser desorption ionization–time of flight (MALDI-TOF) mass spectrometry, est une spectrométrie de masse effectuée sur des prélèvements de culture qui peut également être effectuée pour identifier de multiples levures, dont Candida spp.
Par Sanjay G. Revankar , MD, Wayne State University School of Medicine - Examen médical avr. 2021
Les thèmes et les objectifs des recommandations portent sur :
Cibles : Les médecins spécialistes et généralistes. Les biologistes. Les pédicures-podologues. Les pharmaciens.
Une onychomycose est définie comme une infection fongique de l’appareil unguéal provoquée par des dermatophytes, des levures ou des moisissures. Leur fréquence est de 6 à 9 p. 100 dans la population générale. Les raisons de la consultation pour un malade vont du caractère inesthétique, à la gêne, voire la douleur locale, et éventuellement à la récidive. Des études ont montré que cette pathologie pouvait avoir un retentissement sur la qualité de vie : gêne, problèmes fonctionnels au travail, réduction des activités sociales, crainte de la contagion aux proches, fréquence significative de la douleur. Des médicaments sont efficaces, mais doivent être prescrits sur la base d’un diagnostic précis ; selon le type clinique de l’onychomycose et la nature du champignon, plusieurs modalités sont possibles. Le coût des traitements est à prendre en compte dans le choix thérapeutique. Il est même légitime de poser la question de l’abstention thérapeutique. Le but de ces recommandations est donc de proposer les éléments d’une prise en charge raisonnée. Lire la suite
L’existence d’une atteinte clinique d’un ongle (onychopathie) ne signifie pas onychomycose : cette dernière représente de 18 à 50 p. 100 des onychopathies selon les séries. Les autres causes sont le fait des traumatismes, d’autres affections dermatologiques ou générales : psoriasis, etc.
Plusieurs espèces de champignons sont responsables (tableau I). Il s’agit le plus fréquemment de dermatophytes (prédominant aux pieds), ensuite de levures du genre Candida (prédominant aux mains) et de moisissures. La réalité de l’infection pour ces dernières est parfois difficile à affirmer. L’atteinte du pied est la plus fréquente, et le gros orteil est la principale cible des dermatophytoses. Le traitement doit tenir compte du résultat du prélèvement.
Il s’agit surtout d’une maladie de l’adulte ; elle est rare chez l’enfant. Sa prévalence est de 30 p. 100 après 70 ans.
La transmission est souvent interhumaine pour les dermatophytes. Il existe de nombreux facteurs favorisants dont il doit être tenu compte dans la prise en charge et la prévention, en plus du traitement spécifique de la mycose. Outre des facteurs immunitaires, peut-être génétiques, peu fréquents, les principaux facteurs pour les dermatophytoses des pieds sont environnementaux : la pratique sportive (en particulier piscine, sports de combat, marathoniens, etc.), la profession (militaires, mineurs, maîtres-nageurs) et le mode de vie. L’hallux valgus est un facteur favorisant local habituel. Une atteinte familiale est fréquente. Le port de chaussures fermées joue un rôle important dans les pays développés. Pour tous les agents mycosiques, les microtraumatismes, certaines professions ou maladies associées sont trouvées pour l’atteinte des mains, en particulier chez les femmes (Candida). Les malades atteints de psoriasis ont une plus grande fréquence de dermatophytoses des pieds. Le diabète, les troubles trophiques des membres inférieurs chez les sujets âgés, le traitement systémique corticoïde sont aussi des facteurs favorisants. Par ailleurs, l’onychomycose est une source d’intertrigo et indirectement d’érysipèle. La candidose des mains peut être une maladie professionnelle (inscrite au tableau n° 77 onyxis et périonyxis).

Elle dépend du lieu de pénétration de l’agent infectieux et du stade évolutif. Elle comprend cinq types (fig. 1 à 3).
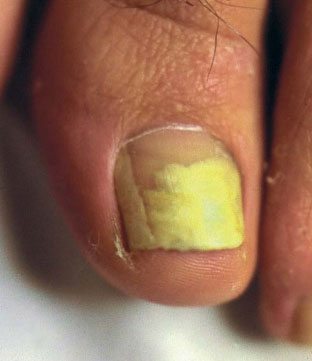
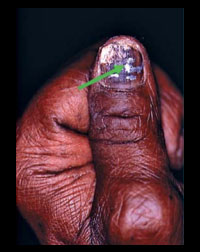
L’onychomycose sous-unguéale distolatérale est la plus fréquente ; elle est provoquée dans la majorité des cas par un dermatophyte. Le champignon pénètre par l’hyponychium, souvent au niveau du sillon latéral, puis pénètre le lit de l’ongle entraînant une hyperkératose sous-unguéale et un détachement de la tablette unguéale qui peut être ensuite envahie. L’atteinte s’étend progressivement à la zone matricielle proximale. L’atteinte de l’appareil unguéal peut être partielle ou totale, tant au niveau des orteils qu’aux doigts. Lire la suite
L’onychomycose sous-unguéale proximale est rare, le plus souvent provoquée par un dermatophyte. Elle se présente habituellement comme une leuconychie qui apparaît à la lunule. Le mode d’installation du dermatophyte dans l’appareil unguéal n’est pas très clair. Elle survient plus volontiers sur un terrain immunodéprimé de manière subaiguë, à la fois polydactylique et simultanée. Il existe deux variantes : la forme bipolaire (superficielle et profonde) plus fréquente, et la forme avec pénétration profonde du champignon.
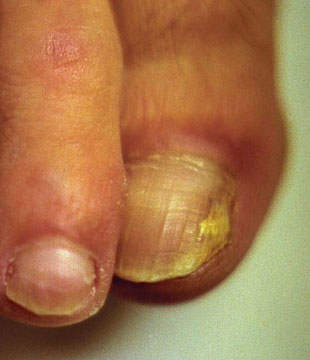
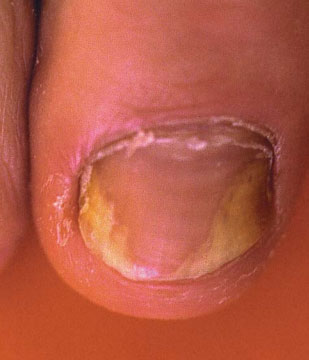
La leuconychomycose superficielle peut être due à un dermatophyte, parfois à une moisissure. Le champignon pénètre la tablette unguéale de dehors en dedans, probablement après un traumatisme local ou une macération entretenue par un chevauchement d’orteils.
L’onychomycodystrophie totale (dite secondaire) est le stade ultime des variétés précédentes. Elle traduit l’envahissement lentement progressif et la destruction de toute la tablette unguéale par le champignon. Une paronychie peut être observée en particulier dans certaines infections (moisissures).
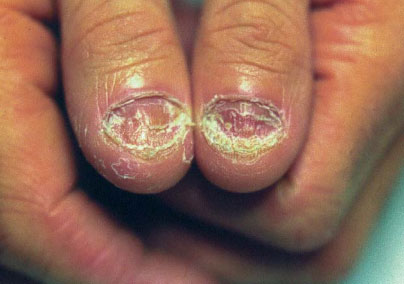
L’onychomycose candidosique débute habituellement par une paronychie d’évolution subaiguë ou chronique avec dystrophie secondaire de la tablette unguéale qui devient striée et bosselée transversalement avec une coloration marronverdâtre des zones proximales et latérales. Plus rarement, elle se présente comme une onycholyse distolatérale, souvent douloureuse lors de son installation. Elle survient principalement au niveau des ongles des doigts.
Elle peut être primaire (due presque toujours à C. albicans) ou secondaire (due à diverses espèces de Candida), surinfection d’une onychopathie d’autre étiologie.
Les dystrophies unguéales mécaniques et le psoriasis unguéal sont les principaux diagnostics différentiels à évoquer devant une onychomycose sous unguéale latérodistale. Les dystrophies unguéales mécaniques siègent préférentiellement aux orteils. Elles résultent de traumatismes locaux répétés (marche, activités sportives) parfois favorisés par des déformations du pied résultant de troubles de la statique (hallux erectus, orteils en marteau, chevauchement des orteils...). L’onychopathie psoriasique dans sa forme hyperkératosique sous-unguéale atteint les ongles des orteils et des doigts. Il faut rechercher d’autres lésions évocatrices de la maladie. Lire la suite
Les leuconychies traumatiques uniques ou répétées sont les affections les plus fréquentes simulant une leuconychie fongique, quelle que soit sa localisation.
Devant une onychodystrophie totale atteignant plusieurs ongles, certaines affections comme un lichen plan, une pelade ou un psoriasis et plus rarement une érythrodermie peuvent être discutées. Cependant, les localisations unguéales de ces dermatoses s’intègrent dans un cadre plus général de la maladie. Certaines onychodystrophies pluridigitales sont liées à des onychauxis ou des hyperkératoses sous-unguéales microtraumatiques dans les troubles statiques de l’avantpied. Si l’onychodystrophie totale est monodactylique, il ne faut pas méconnaître une tumeur maligne de l’ongle.
Une onycholyse distolatérale est rarement fongique. Le décollement des lames unguéales est avant tout d’origine traumatique (chevauchement des orteils, manucurie intensive...) ou psoriasique. Il faut parfois évoquer une maladie systémique (dysfonctionnement thyroïdien, sarcoïdose...) et ne jamais oublier la possibilité d’un processus tumoral sousjacent, bénin ou malin, mieux visible après découpage de la tablette unguéale.
Néanmoins, l’association d’une onychomycose et d’une onychopathie d’autre étiologie (psoriasis, traumatisme...) est toujours possible et justifie la demande d’un examen mycologique dans la grande majorité des cas et qu’il faudra interpréter (consensus du groupe de travail).
Le groupe de travail insiste sur l’obligation d’un prélèvement biologique mycologique systématique, fait avec une technique rigoureuse, dans un laboratoire qui a l’habitude de ces prélèvements, et avant tout traitement local et a fortiori systémique. Le laboratoire doit fournir les résultats de l’examen direct et de la culture. Lire la suite
Le prélèvement doit être réalisé sur des ongles propres, brossés avec un savon neutre le jour de l’examen afin d’éliminer au mieux les moisissures de l’environnement. La fenêtre thérapeutique doit être de trois mois en cas de traitement local par une solution filmogène, un vernis, ou un traitement systémique.
Le prélèvement de l’échantillon pour l’analyse mycologique est l’étape critique pour assurer la qualité de l’examen. Il est donc préférable d’adresser le patient dans un laboratoire expérimenté dans cette analyse. La technique du prélèvement est adaptée à la symptomatologie clinique afin que l’échantillon soit recueilli au sein de la zone infectée où le champignon est vivant.
Pour une atteinte distolatérale avec hyperkératose sousunguéale et détachement de la tablette, un découpage à la pince à ongle est pratiqué jusqu’à la jonction zone unguéale infectée-zone saine, puis un grattage des débris kératosiques friables recouvrant le lit unguéal est réalisé dans cette zone (fig. 6).
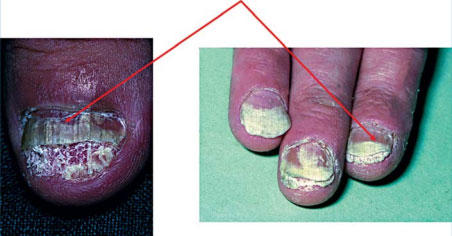
En cas de leuconychie superficielle ou profonde, après avoir nettoyé la tablette avec de l’alcool, un grattage ou un découpage de la leuconychie est effectué jusqu’à atteindre la zone blanche friable au sein de laquelle est recueilli l’échantillon (fig. 7).
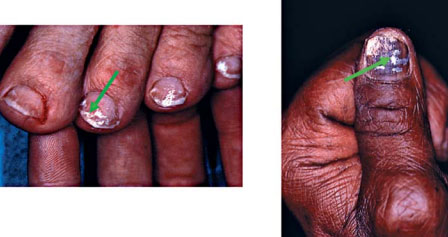
S’il existe une paronychie avec atteinte des sillons latéraux, comme c’est habituellement le cas pour une candidose unguéale, un grattage est réalisé sous le repli sus-unguéal, puis dans les zones latérales après découpage de la tablette (fig. 8).
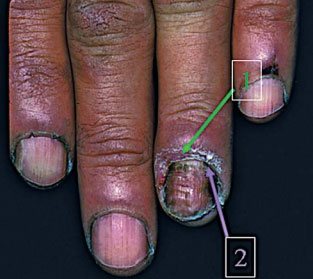
Le matériel collecté est examiné au microscope optique dans une solution dissociant les kératinocytes (potasse aqueuse, solution de noir chlorazol E). Certains mycologues utilisent des colorants fluorescents pour cet examen direct, mais cela nécessite un microscope à fluorescence. Cet examen direct confirme en quelques heures l’origine mycosique de l’onychomycose et peut même orienter vers l’agent pathogène (dermatophyte, levure, moisissure) et préciser la vitalité des éléments fongiques pour un œil de biologiste très averti. Néanmoins, seule la culture permet l’identification précise du champignon responsable (genre et espèce). Le temps de développement de colonies fongiques identifiables sur les milieux de culture est variable : quelques jours pour les levures et les moisissures, deux à trois semaines pour les dermatophytes.
Les laboratoires expérimentés sont peu nombreux et la transmission de résultats faussement négatifs ou faussement positifs par des laboratoires non spécialisés reste problématique. Ceci explique le développement d’autres techniques comme l’examen anatomopathologique.
Cependant, un examen histologique n’est contributif au diagnostic d’onychomycose que si l’échantillon est prélevé au sein de la zone infectée incluant le lit de l’ongle. Il nécessite des colorations spéciales (PAS) et un biologiste expérimenté pour identifier les éléments fongiques observés. Ces données sont similaires à celles de l’examen direct en mycologie. L’examen histologique ne permet pas d’identifier le champignon et ne préjuge pas de sa vitalité.
Un prélèvement d’ongle trop distal par découpage adressé pour analyse histologique présente les mêmes inconvénients qu’un prélèvement mycologique trop distal qui est de visualiser des moisissures colonisant la tablette unguéale, sans qu’elles soient responsables de l’onychopathie (cas très fréquent par exemple après un hématome sous unguéal traumatique).
Les résultats de l’examen mycologique doivent être interprétés pour conclure ou non à une onychomycose.
Si l’examen a été bien réalisé, il existe une bonne concordance entre le résultat de l’examen direct et celui de la culture (fig. 9).
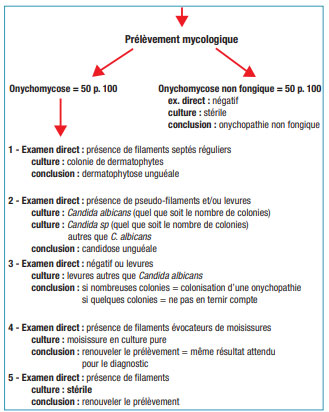
En cas de dermatophytose, l’examen direct objective la présence de filaments mycéliens septés et la culture identifie le dermatophyte responsable. Il existe pratiquement toujours une atteinte associée des espaces inter-orteils et/ou des plantes au même dermatophyte.
Un tel résultat concerne plus de 90 p. 100 des prélèvements positifs des ongles des orteils.
Candidose et dermatophytose se partagent l’étiologie des onychomycoses des doigts. La présence de colonies de Candida albicans dans un prélèvement unguéal est un indice de pathogénicité, car Candida albicans n’est pas présent sur une peau saine. L’examen direct devrait alors mettre en évidence des pseudo-filaments qui témoignent de sa forme infectieuse, mais cet examen direct est souvent de lecture difficile. La culture prime alors pour cette espèce.
Si le Candida isolé n’est pas C. albicans, seul l’examen direct (présence ou non de pseudo-filaments) permet la distinction entre la colonisation d’une onychopathie d’autre étiologie comme par exemple un psoriasis unguéal ou une paronychie chronique et une réelle infection responsable de l’onychomycose. C. parapsilosis, C. guillermondii, Trichosporon sp sont normalement présents sur la peau et divers autres Candida sp (C. tropicalis, C. krusei, C. kefyr...) sont présents dans l’alimentation (jus de fruits, produits laitiers...).
L’interprétation d’une moisissure en culture est plus difficile, car elle colonise volontiers sans effet pathogène le revêtement cutané ou même la kératine distale de l’appareil unguéal. Il est donc banal d’en isoler d’un prélèvement cutané. Cependant, la présence d’une moisissure en culture pure sans dermatophyte avec un examen direct montrant des filaments évocateurs de moisissure est suspecte d’onychomycose à moisissure. Dans ce cas, un second prélèvement réalisé dans un laboratoire expérimenté est nécessaire pour confirmer le diagnostic. Ce second prélèvement, impliquant l’atteinte du lit de l’ongle, doit mettre en évidence les mêmes résultats. L’examen histologique préconisé par certains auteurs doit impliquer également le lit de l’ongle pour être contributif au diagnostic.
Il n’est pas rare que le second prélèvement soit totalement négatif ou permette d’isoler un dermatophyte masqué par la moisissure dont le développement en culture est bien plus rapide que celui d’un dermatophyte.
La leuconychie superficielle, qui est la forme débutante de certaines onychomycoses à moisissure, représente une exception. Dans ce cas, le grattage de la leuconychie permet, dès le premier examen, de porter le diagnostic d’onychomycose dont le diagnostic différentiel est avant tout une onychomycose à dermatophyte provoquée par T. mentagrophytes var. interdigitale.
L’antifongigramme n’a aucun intérêt en l’absence de méthodes évaluées et les échecs thérapeutiques observés ne sont pas dus à une résistance des dermatophytes ou des Candida sp aux agents fongiques (hormis les moisissures intrinsèquement résistantes), mais à une prise en charge thérapeutique insuffisante ou mal adaptée.
Nous concluerons que chaque fois qu’un clinicien émet un doute sur les résultats que lui a adressé le laboratoire par une confrontation avec l’examen clinique de l’onychopathie de son patient, il est préférable de répéter l’examen avant toute décision thérapeutique (consensus du groupe de travail).
Le coût de l’examen mycologique est négligeable comparé à celui d’un traitement antifongique empirique ou inadapté à l’onychopathie. Un examen mycologique sera également réalisé sur les lésions cutanées associées du pied ou de toute autre zone cutanée évocatrice d’une mycose dont la présence doit être prise en compte dans la décision thérapeutique. Cet examen peut être désagréable, mais il n’est pas réellement douloureux ni invasif.
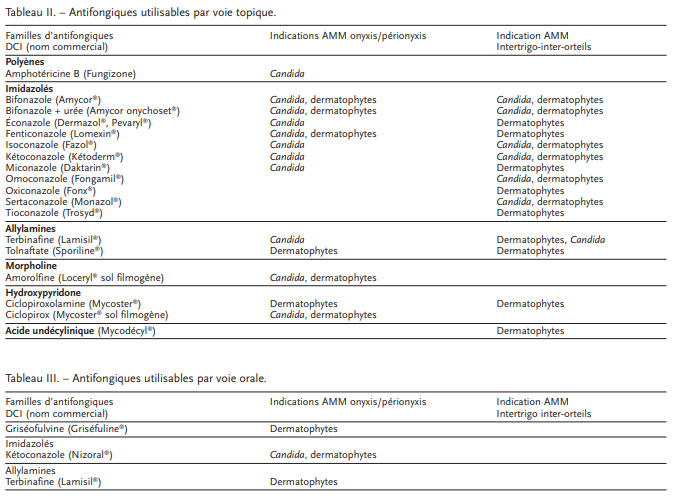
La liste des médicaments est indiquée dans les tableaux II et III.
Médicaments topiques
Quatre familles d’antifongiques sont utilisables : imidazolé, morpholine, hydroxypyridone, et polyène. Lire la suite
Le bifonazole 1 p. 100 est associé à de l’urée à 40 p. 100 (Amycor onychoset®). Cette association permet de ramollir la tablette unguéale afin de faciliter son découpage, après occlusion de 24 heures, et renouvellement quotidien pendant une à trois semaines. Le délitement est obtenu en une à trois semaines. Le bifonazole (Amycor crème®) est appliqué seul ensuite jusqu’à la repousse complète de l’ongle. La guérison mycologique est obtenue dans 50-60 p. 100 des cas (grade C).
L’amorolfine (Loceryl®) existe sous forme de solution filmogène à 5 p. 100. Elle diffuse dans la tablette unguéale et sa rémanence à action fongicide est de sept jours après application. Son efficacité clinique et mycologique après six mois de traitement est d’environ 38 p. 100 en monothérapie (grade B).
Le ciclopirox, qui diffuse également dans la tablette, existe sous forme de solution filmogène à 8 p. 100 (Mycoster vernis®). Sa rémanence est de 7-14 jours. La guérison mycologique est de 30 à 60 p. 100, et la guérison clinique et mycologique est de 10 à 30 p. 100 en monothérapie (grade C).
L’amphotéricine B (Fungizone®) existe sous forme de lotion dermique. Elle est active sur le genre Candida, et la plupart des moisissures in vitro. Elle ne pénètre pas dans la tablette unguéale, mais s’applique sur le lit de l’ongle après découpage de la tablette.
Autres traitements locaux
La suppression de la zone pathologique de l’ongle par découpage après traitement chimique (urée 40 p. 100) ou mécanique (meulage, pince), permettant de diminuer la zone parasitée, est souhaitable (consensus du groupe de travail). Un meulage efficace va jusqu’au lit de l’ongle. Il est hors nomenclature. Un grattage à la curette peut être suffisant pour des atteintes leuconychiques superficielles. Leur impact n’a pas été mesuré.
Le traitement local est inefficace en cas d’onycholyse, sauf en cas de candidose après découpage de la zone non adhérente et traitement antifongique du lit.
Médicaments systémiques
Les molécules étudiées sont la griséofulvine, les imidazolés et une allylamine.
La griséofulvine (Griséfuline®) est utilisée depuis plusieurs décennies (AMM). Elle n’est active que sur les dermatophytes. Elle est fongistatique. Son efficacité après un an de suivi est 40 p. 100 (grade A). Le taux de rechute est important. Elle nécessite des durées de traitements de 4 à 12 mois. Elle a une activité inférieure aux nouvelles molécules (terbinafine grade A). Les effets secondaires sont principalement gastro-intestinaux, plus rarement neurologiques, hématologiques, hépatiques, rénaux, cutanés et généraux. Elle ne doit pas être associée à une contraception orale.
Le kétoconazole (Nizoral®) est un imidazolé. Il est fongistatique sur les dermatophytes, les levures. Son activité sur les dermatophytes est comparable à la griséofulvine (grade B). Après 18 mois de suivi, le taux de récidive est de 30 p. 100. Ce médicament a une hépatotoxicité qui limite son emploi et nécessite un suivi biologique. Une élévation des transaminases survient chez 2 à 10 p. 100 des malades. Une hépatite immuno-allergique potentiellement mortelle survient dans 1/10 000 à 1/50 000 cas.
Deux triazolés sont efficaces, mais n’ont pas l’AMM pour l’onychomycose en France : l’itraconazole (Sporanox®) et le fluconazole (Triflucan®) qui ont une action fongistatique. Il existe de nombreuses interactions médicamenteuses.
La terbinafine (Lamisil®) est actuellement le médicament le plus efficace. Elle est fongicide sur les dermatophytes. Elle est fongistatique sur la majorité des espèces de Candida. Elle a peu d’interactions médicamenteuses. Son efficacité montre des taux de guérison entre 50 et 80 p. 100 (grade A). La posologie recommandée pour une onychomycose des pieds est de 250 mg/j pendant 3 à 6 mois (grade A), et de 6 semaines à 3 mois pour les ongles des mains (libellé de l’AMM). Les effets indésirables sont digestifs, cutanés (avec risque de formes graves : syndrome de Stevens-Johnson et de Lyell, pustulose exanthématique aigüe), sensoriels, neurologiques. La terbinafine est aussi déconseillée chez les personnes utilisant leurs facultés gustatives à des fins professionnelles. L’atteinte hépatique ou hématologique est rare. Avant d’instaurer un traitement par terbinafine, il convient de rechercher une éventuelle pathologie hépatique.
Association de traitements
Des traitements mécaniques ou chimiques se conçoivent pour l’atteinte de zones où le traitement local ou systémique pénètre mal (onycholyse, parties latérales de l’ongle), ou pour diminuer la durée du traitement systémique.
L’amorolfine associée à la terbinafine augmente le taux de guérison (grade C).
Le traitement de l’entourage peut être utile pour éviter les récidives.
Les sources possibles de recontamination doivent être traitées (cf. prévention).
Faut-il traiter une onychomycose ?
Le groupe de travail attire l’attention sur le fait que l’onychomycose à dermatophytes ne guérit jamais spontanément, et que l’absence de traitement d’une dermatophytose entraîne un risque de contamination et de diffusion locale de la maladie. Cependant, un traitement n’est pas nécessaire en l’absence de demande, ou de bénéfice thérapeutique prévisible (dystrophie associée, interaction médicamenteuse...). Lire la suite
Chez le patient diabétique ou artéritique, l’onychomycose doit être traitée.
Un dépistage diagnostique (Fusarium) s’impose chez les greffés de moelle osseuse, les transplantés, les malades en aplasie et les diabétiques en raison du risque d’infection systémique.
Une onychodystrophie non mycosique préexistante peut persister après traitement : elle ne justifie pas la poursuite du traitement.
Onychomycoses à dermatophytes
Le principe de la prise en charge d’une onychomycose repose sur l’association thérapeutique :
Toute autre localisation (intertrigo...) doit être traitée dans le même temps.

Onychomycoses à Candida
Onychomycoses à moisissures
Un traitement local mécanique et/ou chimique est recommandé. Le traitement le plus efficace est l’amphotéricine B lotion dermique. Le Loceryl® et le Mycoster® 8 p. 100 ont aussi l’indication AMM (sauf pour les Scytalidium sp).
Cas particuliers
Le groupe de travail recommande de revoir le (la) patient(e) après 3 mois de traitement pour une onychomycose des orteils. L’appréciation de la guérison est clinique. En cas de doute (par exemple persistance d’une onychodystrophie), le groupe recommande de faire une fenêtre thérapeutique de 3 à 6 mois avant de pratiquer un examen mycologique de contrôle. Il faut informer le (la) patient(e) du risque de récidive. Lire la suite
Les facteurs d’échec thérapeutique sont :
La prévention collective s’applique aux infections des pieds à dermatophytes. Il n’y a pas de norme AFNOR à vérifier ou modifier concernant la désinfection des lieux publics.
Elle repose sur le drainage des eaux de douche, la désinfection quotidienne ou biquotidienne (piscine) des sols avec de l’eau de Javel diluée ou un autre désinfectant efficace. Lire la suite
Un lavage machine à 60 °C des vêtements (gants, chaussettes) est proposé (accord professionnel).
Il est recommandé d’utiliser une serviette individuelle plutôt qu’un tapis de douche.
Pour la prévention individuelle, il est conseillé par le groupe de travail, pendant le traitement et après guérison de l’onychomycose, afin de prévenir les récidives :
Ces méthodes sont à recommander aux personnes ayant une activité ou un environnement à risque.
(1) Ne jamais commencer le traitement d’une onychomycose sans avoir eu le résultat d’au moins l’examen direct et de la culture du prélèvement mycologique.
(2) Adapter le traitement en fonction de l’agent identifié et du type clinique d’onychomycose.
(3) Expliquer au malade l’importance de la durée et de la bonne observance du traitement.
(4) En cas d’échec clinique des précédents traitements, rechercher outre les facteurs d’échec cités ci-dessus :
Arthrospore : élément fongique (spore) provenant de la séparation des cellules constituant un filament.
Champignon : terme générique employé pour désigner un groupe de protistes eucaryotes appartenant au règne des Fungi. Ils sont caractérisés par l’absence de chlorophylle et par la présence d’une paroi cellulaire rigide composée de chitine, de mannane, de glucanes et quelquefois de cellulose. Les champignons croissent sous formes de filaments (dermatophytes, moisissures) ou de blastospores avec formation ou non de pseudo-filaments (levures).
Hyponychium : extension sous-unguéale de l’épiderme proximal de l’extrémité du doigt, située en avant du lit de l’ongle.
Leuconychie : zone de la tablette unguéale prenant une coloration blanche. Une leuconychie peut être superficielle par atteinte de la tablette unguéale ou profonde située au niveau du lit de l’ongle et visible à travers la tablette unguéale.
Lunule : zone en croissant plus claire de la partie proximale de l’ongle.
Mélanonychie : coloration brun-noire de la tablette unguéale (liée à la présence de pigment mélanique).
Moisissure : vaste groupe de champignons saprophytes existant sous forme de colonies filamenteuses multicellulaires. Ce ne sont pas des dermatophytes. Certaines moisissures sont des opportunistes pouvant devenir pathogènes grâce à des facteurs favorisants.
Ongle : désigne l’ensemble de l’appareil unguéal ; abus de langage pour désigner la lame unguéale.
Onychauxis (ou pachyonychie) : épaississement régulier et limité à la tablette (selon les auteurs).
Paronychie : autre terme pour périonyxis.
Périonyxis : inflammation des tissus entourant l’ongle.
Onycholyse : détachement de la tablette unguéale du lit de l’ongle à partir de la région distolatérale.
Tablette : synonyme ongle, lame unguéale.
Lire le document original : Onychomycoses - Modalités de diagnostic et de prise en charge - Ann Dermatol Venereol 2007;134:5S7-16
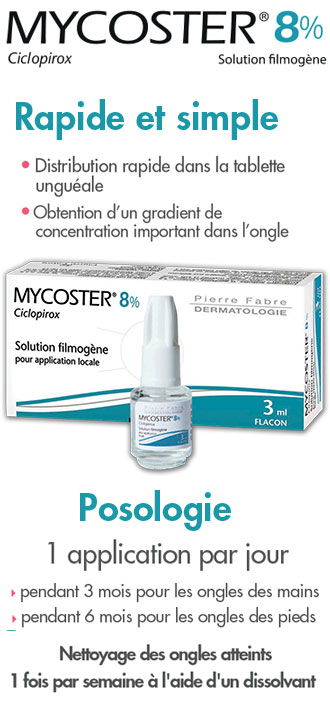


Mycoster® 8 pour cent, solution filmogène pour application locale en flacon.
Pour 100 g de solution filmogène :
Ciclopirox olamine : 8 g.
Pour la liste complète des excipients, voir rubrique 6.1.
Solution filmogène pour application locale.
Solution incolore et transparente.
Traitement de première intention des onychomycoses sans atteinte matricielle dues à des dermatophytes et/ou autres champignons sensibles au ciclopirox.
Sauf mention contraire, Mycoster® est appliqué en fine couche sur tous les ongles infectés, une fois par jour, de préférence le soir.
Le vernis médicamenteux doit être appliqué sur l'ensemble du plateau unguéal. Bien refermer le flacon après chaque utilisation.
Avant de commencer le traitement, il est recommandé d'ôter les parties libres des ongles malades en utilisant un coupe-ongles, une lime à ongles ou des ciseaux.
Une fois par semaine, pendant toute la durée du traitement, l'utilisation d'une solution dissolvante cosmétique permet d'enlever la couche filmogène à la surface de l'ongle qui pourrait, à la longue, nuire à la pénétration du principe actif. Au même moment, il est recommandé d'ôter les parties libres des ongles malades.
Le traitement doit se poursuivre jusqu'à guérison clinique et mycologique complète et repousse de l'ongle sain.
Le traitement dure habituellement entre 3 (onychomycose des doigts) et 6 mois (onychomycose des orteils). Toutefois, la durée du traitement ne doit pas excéder 6 mois.
Mycoster® est indiqué chez l'adulte.
Hypersensibilité au ciclopirox ou à l'un des excipients mentionnés à la rubrique 6.1.
En l'absence de données cliniques, MYCOSTER n'est pas indiqué chez les enfants.
Aucune étude d'interaction n'a été réalisée.
Aucun effet embryotoxique ou tératogène n'a été observé après administration orale, topique ou sous-cutanée de la ciclopiroxolamine chez l'animal.
Aucun effet du ciclopirox n'est attendu au cours de la grossesse en raison d'une exposition systémique négligeable. Le ciclopirox peut être utilisé au cours de la grossesse.
En raison d'une exposition systémique négligeable chez la femme qui allaite, aucun effet sur le nourrisson n'est attendu au cours de l'allaitement.
Le ciclopirox peut être utilisé au cours de l'allaitement.
Aucun effet sur la fertilité masculine ou féminine n'a été mis en évidence dans les études expérimentales après administration par voie orale de ciclopiroxolamine chez le rat.
Mycoster® n'a aucun effet sur l'aptitude à conduire des véhicules et à utiliser des machines.
Les événements indésirables sont classés ci-dessous par classe de système d'organe et par fréquence. Les fréquences sont définies de la manière suivante : très fréquent (≥ 1/10), fréquent (≥ 1/100 et < 1/10), peu fréquent (≥ 1/1000 et 1/100), rare (≥ 1/10 000 et 1/1000) très rare (< 1/10 000), et fréquence indéterminée (ne peut être estimée sur la base des données disponibles).
| Classe | Fréquence | Effets indésirables |
|---|---|---|
| Affection de la peau et du tissu sous-cutané | Fréquence indéterminée | Dermatite de contact allergique |
La déclaration des effets indésirables suspectés après autorisation du médicament est importante. Elle permet une surveillance continue du rapport bénéfice/risque du médicament. Les professionnels de santé déclarent tout effet indésirable suspecté via le système national de déclaration.
Aucun cas de surdosage n'a été rapporté avec ce produit.
Groupe pharmacothérapeutique : AUTRES ANTIFONGIQUES A USAGE TOPIQUE Code ATC : D01AE14
Le principe actif de Mycoster® est le ciclopirox, antifongique de la famille des pyridones.
Le ciclopirox est un agent antimycosique à large spectre ayant une activité contre des dermatophytes (Trichophytons, Microsporum canis, Epidermophytons), les levures (Candida, Torulopsis, Trichosporum, Geotrichum), les moisissures (Scopulariopsis, Aspergillus) et les actinomycètes, ainsi que sur quelques bactéries gram-positives et gram-négatives.
Toute espèce fongique n'appartenant pas à un des genres sus-mentionnés devra faire l'objet d'une étude in vitro permettant de déterminer son degré de sensibilité.
Mycoster® est une formulation à 8 pour cent de ciclopirox dans une base laque. Les solvants (acétate d'éthyle et isopropanol) et l'agent filmogène (Gantrez ES-435), une fois appliqués sur l'ongle, s'évaporent et assurent l'adhésion du ciclopirox à l'ongle.
L'activité fongicide du ciclopirox repose sur l'inhibition de l'absorption par les cellules fongiques de certaines substances (ions métalliques, ions phosphates et potassium).
Le ciclopirox s'accumule dans la cellule fongique, dans laquelle il se lie irréversiblement à certaines structures comme la membrane cellulaire, les mitochondries, les ribosomes ou les microsomes.
Le sort du médicament a été étudié in situ chez l'homme sain (ongle sain).
Le ciclopirox se distribue dans la tablette unguéale très rapidement :
En cas d'arrêt thérapeutique, la rémanence du ciclopirox se manifeste par des concentrations actives durant 7 et 14 jours.
Les études de toxicité aiguë réalisées avec le ciclopirox et/ou la ciclopirox olamine chez le rat et la souris après administration par voie orale ou sous cutanée montrent des toxicités similaires et modérées (DL50 entre 1740 mg/kg et 2500 mg/kg).
Par voie intra-péritonéale ou intraveineuse, la toxicité de la ciclopiroxolamine est sensiblement augmentée (DL50 entre 70 mg/kg et 170 mg/kg).
Les études de toxicité chronique et subchronique avec la ciclopiroxolamine n'ont pas révélé d'effets toxiques.
La ciclopiroxolamine administrée par voie orale chez le rat n'induit aucun effet adverse sur la fertilité mâle ou femelle.
Aucun effet embryotoxique ou tératogène n'a été observé après administration orale, topique ou sous cutanée de la ciclopiroxolamine. Les études ont été conduites chez plusieurs espèces animales, souris, rat, lapin et singe.
La ciclopiroxolamine administrée par voie orale chez le rat femelle n'induit aucun effet adverse péri- ou post natal jusqu'au sevrage des petits.
Les études de tolérance locales menées chez le lapin ont montré que le vernis était irritant pour la peau. Il présente par ailleurs un faible potentiel sensibilisant.
Les études de génotoxicité in vitro et in vivo réalisées avec le ciclopirox ou la ciclopiroxolamine, leurs sels de calcium et de fer ou un vernis à ongles à 8% de ciclopirox sont négatives.
Copolymère d'éther méthylvinylique et de monobutylester d'acide maléique, acétate d'éthyle, isopropanol.
Sans objet.
3 ans.
Après ouverture, ce médicament doit être conservé maximum 3 mois.
A conserver à l'abri de la lumière et de la chaleur.
Toutes les présentations peuvent ne pas être commercialisées.
Pas d'exigences particulières.
Tout médicament non utilisé ou déchet doit être éliminé conformément à la réglementation en vigueur.
PIERRE FABRE DERMATOLOGIE
45 Place Abel Gance 92100 Boulogne
France
Médicament non soumis à prescription médicale.
PIERRE FABRE MEDICAMENT TUNISIE Immeuble Horizon – Rue du Lac Winnipeg – Les Berges du Lac – 1053 – Tunis – TUNISIE. Tél : +216 71 161 400, +221 33 869 62 99. Fax : +216 71 861 363.
+216 24 959 066, +216 71 161 400.
24/05/2019.
Dernière mise à jour de cette page : 28 août 2020.

![]() Adresse
Adresse
![]() Téléphone
Téléphone
Revue MAN
Revue OST
Actualités
Webinaires
Espaces labos