
Le guide de la médecine et de la santé
en Afrique francophone
Suivez-nous :
 Identifiez-vous | Inscription
Identifiez-vous | Inscription

Suivez-nous :
 Identifiez-vous | Inscription
Identifiez-vous | Inscription

C'est une expérience sensorielle et émotionnelle désagréable associée à un dommage tissulaire présent ou potentiel ou décrit en termes d'un tel dommage.
Tout patient hospitalisé est en droit d’avoir une information sur la prise en charge de la douleur.
Cette information doit être idéalement faite avant la survenue de cette douleur et peut avoir lieu avant l’hospitalisation. Le patient doit être informé des points suivants :
Les échelles validées par l’établissement de santé (EVA, EN) seront expliquées dès l’hospitalisation (voire au cours d’une consultation préalable d’anesthésie)
L’échelle la mieux comprise par le patient sera choisie et conservée pendant toute son hospitalisation comme outil d’évaluation de l’intensité de sa douleur.
Si le patient est non communicant les échelles d’évaluation adaptées seront utilisées, l’information sera donnée aux familles, qui pourront si besoin être sollicitées pour participer a l’évaluation de la douleur.
Source : CHU de Nimes - Comité de lutte contre la douleur (CLuD) - Le guide douleur - Voir la version intégrale
La douleur est définie par l'Association Internationale pour l'Etude de la Douleur (IASP) comme :
"Une expérience sensorielle et émotionnelle désagréable associée à une lésion tissulaire réelle ou potentielle ou décrite en ces termes".
Cette définition associe donc à la dimension sensorielle de la douleur des dimensions affectives, psychologiques et émotionnelles qui lui sont propres.
La douleur est donc une expérience subjective, difficile à qualifier et quantifier car basée sur le ressenti propre d'une personne.
L'expression d'une plainte douloureuse ne doit jamais être minimisée par des professionnels de santé car ils risquent alors d'en sous-évaluer le retentissement sur la vie du patient.
L'entretien avec un patient douloureux chronique a donc deux objectifs simultanés :

La douleur aiguë est un signal d'alarme qui protège l'organisme.
C'est un symptôme souvent utile dont il faudra rapidement déterminer l'origine et la nature afin de mettre en oeuvre le traitement adapté à la suppression de la cause (si possible) et à la disparition complète de la douleur. Comme dans toute douleur, une composante affective intervient sous la forme de manifestations anxieuses.
Le traitement rapide et adapté de la douleur aiguë diminue le risque d'évolution vers un syndrome douloureux chronique. Il s'agit d'une urgence thérapeutique tant pour des raisons éthiques que pronostiques.
La douleur est chronique si sa durée est supérieure à 3 mois.
Ce n'est plus un symptôme mais un syndrome, plurifactoriel et complexe, associant des manifestations physiques mais également psychiques, comportementales et sociales.
La douleur a perdu sa valeur protectrice pour devenir destructrice de la santé.
Cette évolution s'explique par des modifications structurelles du système nerveux central induites par une stimulation douloureuse prolongée (mémoire de la douleur). La douleur n'est plus contrôlée et d'ailleurs plus contrôlable par les seuls médicaments, elle envahit progressivement tout l'univers psychologique, affectif, cognitif et social du patient (c'est la maladie douloureuse chronique).
Le choix d'une stratégie thérapeutique devant une douleur chronique nécessite toujours une évaluation minutieuse de la situation, souvent un avis pluridisciplinaire et ne relève donc pas de l'urgence.

Il existe des tableaux douloureux associant une problématique de douleur aiguë et de douleur chronique
Il s'agit essentiellement des douleurs cancéreuses dont l'intensité, les conditions de survenue se rapprochent plus de douleurs aiguës persistantes. Elles peuvent être associées à des séquelles de lésions anciennes responsables de douleurs plutôt chroniques. L'apparition, de par l'évolution de la maladie, de nouvelles douleurs est à prendre en compte comme des douleurs aiguës. Les maladies inflammatoires sévères et chroniques peuvent également être responsables de tableaux associant douleur aiguë et chronique.
L’anxiété et les facteurs psychologiques peuvent amener à majorer l’intensité perçue par le patient. L’objectif de l’examen clinique est de déterminer si les symptômes sont NOUVEAUX (=démarche étiologique) ou IDENTIQUES (=intensité perçue, vérifier évènements de vie).
Lors de l'évaluation d'un patient douloureux, le praticien doit s'attacher à recueillir l'ensemble des informations pertinentes sur la symptomatologie douloureuse pour guider la prise en charge et le suivi. Ainsi l'anamnèse et l'examen clinique doivent permettre d'identifier la nature de la symptomatologie douloureuse et de faire le lien avec l'existence d'une lésion parfois cicatrisée depuis longtemps. L'évaluation s'attache également à mesurer le retentissement émotionnel et le retentissement sur la qualité de vie du patient à partir d'outils spécifiques. Enfin, à l'issue de l'entretien, le praticien fait une synthèse des aspects de la douleur du patient pour adapter son suivi aux problématiques du patient.
Dans un contexte de douleur aiguë, l'interrogatoire et l'examen clinique initial doivent être très rapides, centrés sur l'origine de la douleur et son intensité afin d'orienter et surtout ne pas retarder la mise en place d'un traitement antalgique adapté. Une fois le patient soulagé, l'interrogatoire et l'examen clinique seront repris afin de mieux analyser la lésion responsable de la douleur et éventuellement proposer un traitement étiologique plus spécifique.
Au contraire, l'approche d'un patient douloureux chronique sera beaucoup plus longue et complexe. Il faudra dans un premier temps laisser le patient exprimer sa douleur selon ses propres mots qui ont souvent une valeur diagnostique irremplaçable et être attentif à des éléments de communication non verbale ainsi qu'à une éventuelle discordance entre la présentation générale, les mouvements, l'attitude du patient et la plainte douloureuse.
Lors de l’entretien il faut systématiquement rechercher les informations suivantes :
Conduire l'entretien avec un patient douloureux se fonde sur une bonne compréhension des mécanismes neurophysiologiques et sur leur poids respectif dans l'architecture du phénomène douloureux. Le but de l'interrogatoire est de s'orienter sur le mécanisme lésionnel sous jacent avant de le confirmer par l'examen clinique. L'évaluation du retentissement est nécessaire pour proposer une prise en charge personnalisée et adaptée au quotidien du patient. Cette évaluation globale du diagnostic au retentissement utilise des outils spécifiques afin de pouvoir s'adapter à n'importe quelle situation clinique. Elle s'impose à tout soignant pour le suivi du soulagement du patient ainsi que son information dans un souci d'éducation thérapeutique.
L’expression de la douleur est un symptôme subjectif qui varie selon les patients, il existe des outils simples et validés qui permettent d'objectiver des changements après intervention thérapeutique.
On privilégie toujours en première intention les outils d'auto-évaluation. Ils permettent au patient d'exprimer sa douleur selon ses propres références. Ils facilitent le suivi car l'outil est standardisé et reproductible au cours du temps, une modification de sa cotation permet donc au praticien d'objectiver un changement dans la symptomatologie.
En cas d'impossibilité de communication, on utilise des échelles d'hétéro-évaluation.
Elles permettent généralement de ne pas négliger une manifestation douloureuse dans des situations complexes (coma, démence,...).
L'examinateur s'appuie sur les modifications du langage corporel, du comportement et de l'attitude du patient pour objectiver indirectement l'existence de la douleur.
Enfin les échelles d'évaluation sont classées selon le nombre d'informations ou de dimensions de la douleur qu'elles évaluent.
Certaines comme l'EVA (Echelle Visuelle Analogique) ne font que quantifier l'intensité de la douleur, ce qui n'informe pas sur la qualité de celle-ci (neuropathique, nociceptive,...) et ne peut donc pas servir au diagnostic étiologique de la douleur.
D'autres, au contraire, pour orienter le praticien, mêlent des adjectifs qualificatifs de la symptomatologie douloureuse à des échelles de retentissement psychologique.
Elles sont alors qualifiées de multidimensionnelles.
Source : CHU de Nimes - Comité de lutte contre la douleur (CLuD) - Le guide douleur - Voir la version intégrale
L’évaluation de la douleur doit être SYSTEMATIQUE pour tous les patients même chez ceux qui n’expriment aucune plainte spontanément. La douleur est considérée comme le 5ème signe vital de surveillance quotidienne des patients et doit être relevée avec la même régularité que la pression artérielle, la température, la fréquence cardiaque, la fréquence respiratoire. Pour être efficace, le traitement de la douleur nécessite une évaluation :
La perception de la douleur est une expérience personnelle subjective, Influencée par le vécu personnel du patient (culture, expérience de la douleur histoire de vie) et le vécu du soignant.
L’utilisation systématique d’échelles d’évaluation (OUTILS SPECIFIQUES CONNUS REPRODUCTIBLES FIABLES) permet d’éviter des « dérapages » d’interprétation :
En cas d’intensité douloureuse : EN 4 ou EVA ≥ 4 ou EVS = 2 ou ALGOPLUS ≥ 4
Le choix de l’échelle d’intensité dépend de sa compréhension par le patient. Une fois choisie, elle doit
toujours être la même pour le même patient.
(Sont présentés ci-dessous les outils retenus et utilisés par le CLuD du CHU de NIMES).
Echelle d’auto évaluation sensible, reproductible, fiable, validée utilisable en douleur chronique comme en douleur aiguë mesure l’intensité de la douleur de 0 à 10.
Réglette en plastique de 10 cm graduée en mm présentée au patient horizontalement (ou verticalement). Sur la face présentée au patient se trouve un curseur qu’il mobilise le long d’une ligne droite l’une des extrémités correspond à absence de douleur l’autre à douleur maximale imaginable.
Le patient positionne le curseur à l’endroit qui situe le mieux sa douleur.
L’autre face (vue par le soignant) est graduée en millimètres, le curseur mobilisé permet de lire l’intensité de la douleur (peut aussi être graduée de 0 à 10).

Cotée de 0 à 10. L’Echelle Numérique, consiste à demander au patient de donner une note entre :
0 (« je n’ai pas mal du tout ») et 10 (« j’ai la pire douleur imaginable »).
L’Echelle Verbale Simple peut-être intéressante au cours de l’évaluation initiale d’une douleur
nociceptive ou chez les patients âgés (douleur traumatique aux urgences par exemple) pour décider
d’une conduite à tenir. Ensuite, une fois le traitement initial mis en place, il faut probablement lui
préférer une échelle d’auto-évaluation plus sensible comme l’EVA ou l’EN.
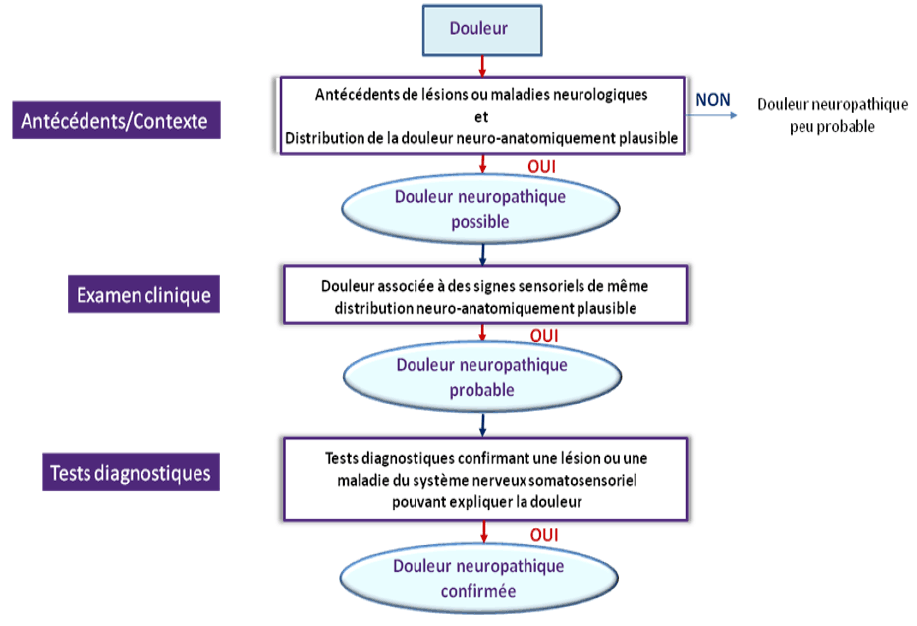
Les douleurs neuropathiques représentent toutes douleurs en lien avec une atteinte du système nerveux somatosensoriel. On évoque donc le diagnostique de douleur neuropathique sur trois arguments :

Consulter le site de la SFETD pour télécharger le questionnaire en PDF.
La personne âgée, en absence de communication verbale, ressent la douleur sans pouvoir toujours la verbaliser. La douleur non prise en charge peut avoir des conséquences néfastes sur le devenir de la personne âgée.
La difficulté de l’identification et de l’évaluation de la douleur chez la personne âgée nécessite l’utilisation d’échelles d’évaluation spécifiques prenant en compte le comportement de ces personnes âgées. Cette évaluation est la garantie d’une prise en charge optimale de la douleur. Des échelles d’hétéro évaluation peuvent être choisies selon le contexte : Algoplus, ECPA (voir ci-dessous).
Attention cette échelle permet de dépister la douleur pas de la coter elle doit être suivie d’un test thérapeutique.
La simple observation d’un seul comportement suffit pour coter « oui » pour le domaine concerné. La grille Algoplus peut être remplie par le médecin, l’infirmière, l’aide-soignante, le kiné…
Erreurs fréquemment rencontrées :

Consulter le site AlgoPlus pour télécharger le questionnaire en PDF.
Echelle d’hétéro évaluation de la douleur induite par les soins, l’ECPA comprend 8 items avec 5 modalités de réponses cotées de 0 à 4.
Chaque niveau représente un degré de douleur croissante et est exclusif des autres pour le même item. Le score total varie donc de : 0 (Absence de douleur) à 32 (douleur totale).
Un score ≥ 5 est synonyme de douleur.
Coter la dimension « Observation avant les soins » réellement avant les soins et non pas de mémoire.
Plusieurs cotations au cours du temps sont nécessaires pour évaluer l’efficacité des traitements.
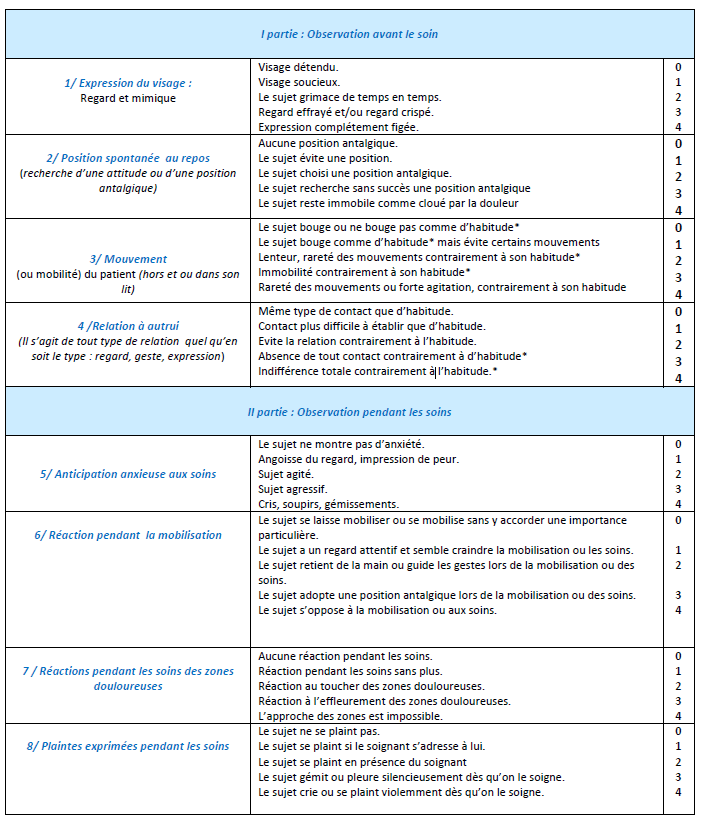
Télécharger l'échelle sur le site de la SFAP.
L’évaluation de la douleur de l’enfant doit être réalisée avec une échelle validée adaptée à l'âge et au développement de l'enfant, ainsi qu'au contexte de la douleur (aigue chronique).
Élaborée et validée pour le nouveau-né à terme ou prématuré (utilisable jusqu’à 6-9 mois).
Pour mesurer un état douloureux prolongé (lié à une maladie ou à une intervention chirurgicale ou à la répétition fréquente de gestes invasifs) non adaptée à la mesure d'une douleur aiguë comme celle d'un soin isolé.
L’évaluation consiste à rechercher des signes de douleur en observant le comportement de l'enfant, suivant des items préétablis. Elle se réfère au comportement habituel de l’enfant ou à celui d'un enfant du même âge. Score de 0 à 15, seuil de traitement 5.

Télécharger l'échelle sur le site Pediadol.
Échelle comportementale simple et rapide d’emploi, valable à tout âge jusqu’à l’âge de l’autoévaluation, utilisable en douleur aiguë, y compris la douleur des soins, et pour la douleur de la personne avec handicap cognitif.
5 items comportementaux simples : visage, jambes, activité, cris, consolabilité.
Pour chaque item, 3 cotations possibles : 0 ou 1 ou 2, et la description précise correspondant à chaque niveau de douleur est fournie. Le seuil de traitement généralement admis est de 3‐4/10.


L’auto-évaluation a montré d’excellentes qualités métrologiques. Elle peut donc être utilisée en toute confiance, sous réserve d’explications adaptées au niveau de compréhension de l’enfant.
Ces visages montrent combien on peut avoir mal.
Ce visage (montrer celui de gauche) montre quelqu’un qui n’a pas mal du tout. Ces visages (les montrer un à un de gauche à droite) montrent quelqu’un qui a de plus en plus mal, jusqu’à celui-ci (montrer celui de droite), qui montre quelqu’un qui a très très mal.
« Montre-moi le visage qui montre combien tu as mal en ce moment. »
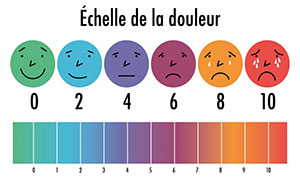
Les scores sont de gauche à droite : 0, 2, 4, 6, 8, 10. 0 correspond donc à « pas mal du tout » et 10 correspond à « très très mal ». Exprimez clairement les limites extrêmes : « pas mal du tout » et « très très mal ». N’utilisez pas les mots « triste » ou « heureux ». Précisez bien qu’il s’agit de la sensation intérieure, pas de l’aspect affiché de leur visage.
Télécharger l'échelle sur le site Pediadol.
Outil d’auto-évaluation de référence dans cette classe d’âge. La présentation verticale est habituelle chez l’enfant la cotation se fait de 0 à 10, les extrémités doivent être formulées en termes neutres elle doit être dépourvue d’éléments ludiques.
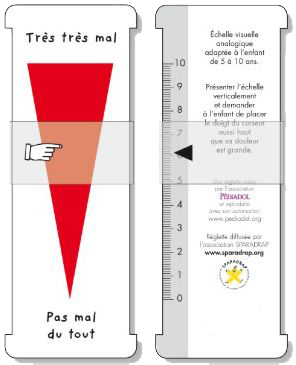
Télécharger l'échelle sur le site Pediadol.
En réanimation, l’intensité de la douleur doit aussi être évaluée chez les patients.

Télécharger l'échelle sur le site du CHU de Toulouse.
Source : CHU de Nimes - Comité de lutte contre la douleur (CLuD) - Le guide douleur - Voir la version intégrale
Les douleurs nociceptives représentent les causes les plus fréquentes des douleurs, aiguës et chroniques. Elles sont particulièrement invalidantes et leur traitement doit s’accompagner d’une prise en charge du retentissement fonctionnel.
Elles représentent toutes les douleurs pour lesquelles un élément lésionnel vient activer le système nociceptif en périphérie. La stratégie thérapeutique doit toujours associer :
Toute situation ou le maintien d’antalgique opiacés fort se fait à long cours est à proscrire et doit demander un avis spécialisé. (cf. recommandation LIMOGES)
Le recours à la paraclinique dans ce contexte doit apporter au minimum l’une des deux informations suivantes : cause de la douleur ou élimination d’un diagnostic différentiel. Sa prescription est donc guidée par la présentation clinique douloureuse du patient.
Le traitement antalgique anti nociceptif s’inscrit dans uns stratégie d’autonomisation du patient. C’est un des outils à utiliser pour diminuer l’impact fonctionnel des douleurs.
En aucun cas, il ne dispense d’une thérapeutique étiologique. Leurs modalités d’utilisation respectives sont rappelés dans le chapitre : « Aide à la prescription / posologies et précautions d’emploi des antalgiques. »
Rem : Les paliers de l’OMS ne sont pas valables dans ces situations ! Un AINS sera souvent plus efficace qu’un opioïde de palier 3 dans une poussée inflammatoire.
Quelques principes spécifiques aux affections ostéo-articulaires :
Modalités particulières d’utilisation des AINS dans les douleurs inflammatoires hors infection active :
Source : CHU de Nimes - Comité de lutte contre la douleur (CLuD) - Le guide douleur - Voir la version intégrale
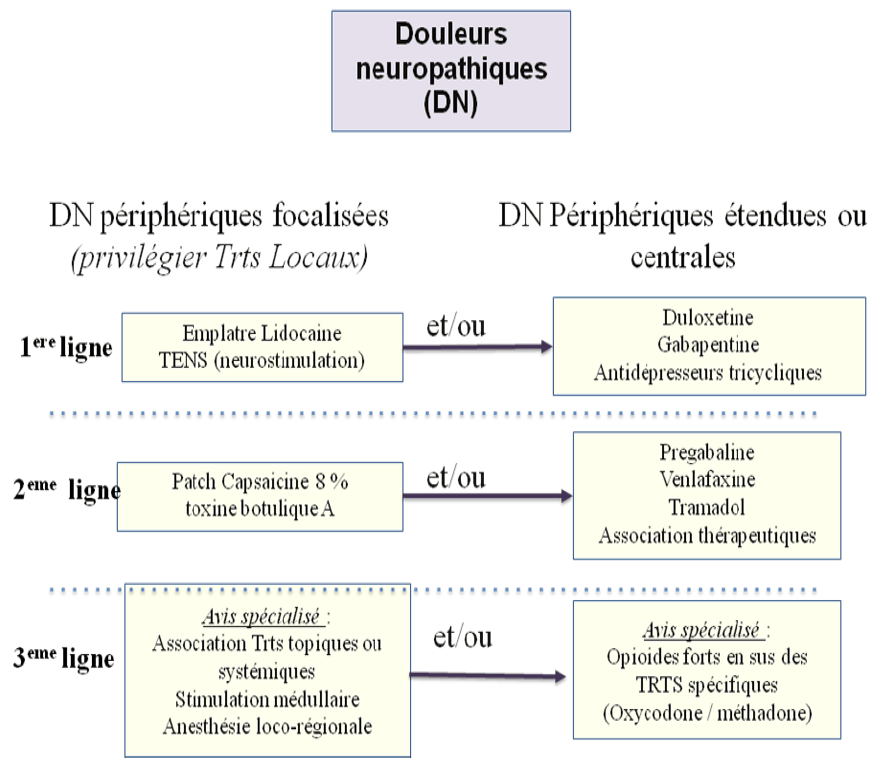
Les douleurs neuropathiques sont toujours associées à une lésion du système nerveux périphérique ou central. Contrairement aux douleurs par excès de nociception, elles s'expriment en l'absence de stimulations périphériques nociceptives. Elles ont donc une sémiologie propre et une stratégie thérapeutique dédiée.
La topographie de la douleur sera systématisée à la localisation de la lésion neurologique correspondante.
L’objectif de l’examen clinique dans cette situation est de prouver une modification de l’expression du système nerveux nociceptif dans le territoire lésé (I.E allodynie/ hyperesthésie/ hypoesthésie).
Ceci permet un dépistage avec un outil adapté le DN4 (voir ci dessous).
Ces douleurs ne répondent que peu aux antalgiques conventionnels et nécessitent une approche mêlant anti-épileptique et / ou anti-dépresseur.
Symptômes douloureux assez spécifiques dans un territoire localisé compatible avec le mécanisme neurologique initiateur.
L’objectif de l’examen clinique est d’illustrer l’atteinte du système nerveux de la sensation en montrant :
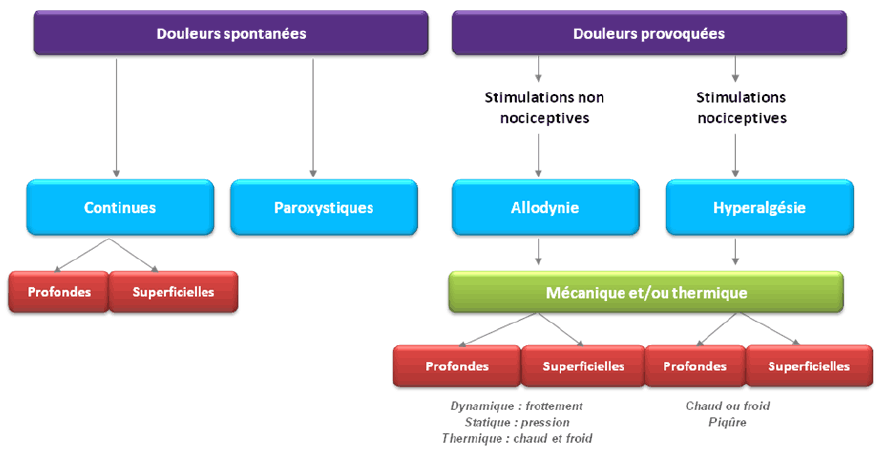
Le questionnaire DN4 distingue les douleurs neuropathiques des autres types de douleur ou détecte une composante neuropathique dans des douleurs mixtes. Il a deux parties (interrogatoire + examen clinique).

Consulter le site de la SFETD pour télécharger le questionnaire en PDF.
A noter, l’absence de paraclinique spécifique de la fibre nociceptive. Il s’agit donc souvent d’un diagnostic présomptif.
La prise en charge des douleurs neuropathiques ne se fait PAS en fonction de l’intensité de la douleur rapportée par le patient !!!
Ces douleurs ne répondent que peu aux antalgiques conventionnels (NON comprise dans l’approche symptomatique des paliers OMS) et nécessitent une approche étiologique mêlant anti-épileptique et / ou anti-dépresseur.
Principales règles de prescription :
Source : CHU de Nimes - Comité de lutte contre la douleur (CLuD) - Le guide douleur - Voir la version intégrale
Selon la définition de l'International Association for the Study of Pain (IASP), la douleur nociplastique est une douleur qui résulte d'une altération de la nociception, malgré l'absence d'évidence claire de lésion de tissu ou de menace de lésion causant l'activation des nocicepteurs périphériques ou d'évidence de maladie ou de lésion du système nerveux somatosensoriel causant la douleur.
Ce modèle de douleurs est quasiment toujours chronique du fait du temps nécessaire à la sensibilisation.
Des présentations aigues doivent faire poser la question du diagnostic étiologique et celle d’un évènement psycho-social défavorable qui amène à une exacerbation de la gêne ressentie.
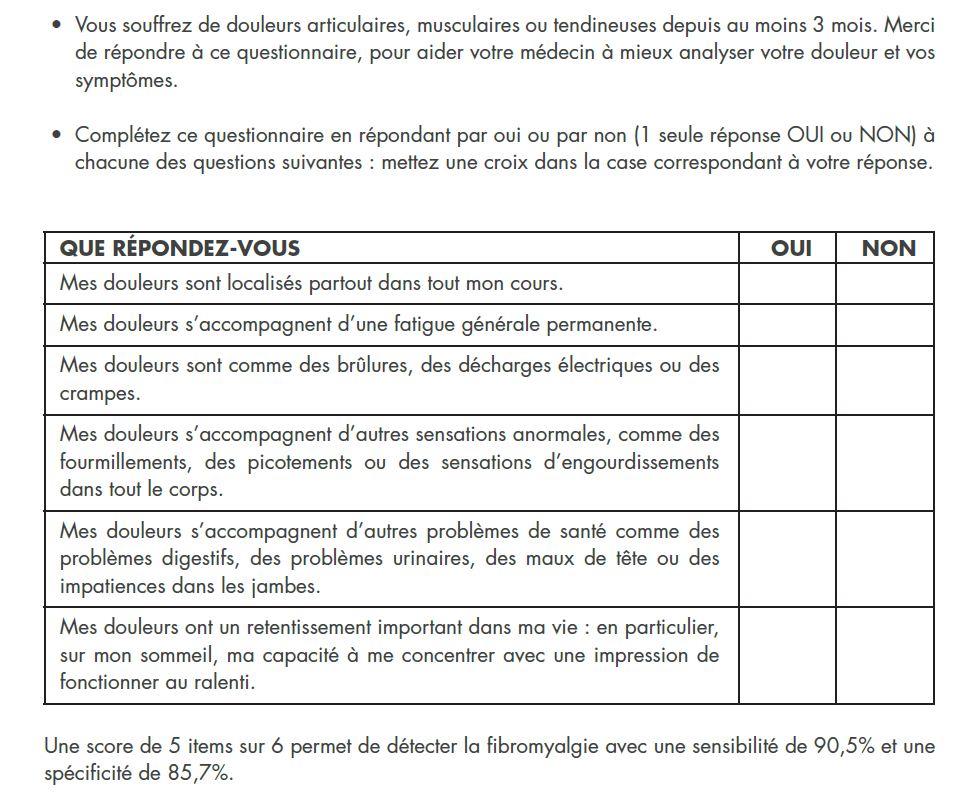
Le modèle type des douleurs nociplastique est celui de la fibromyalgie dont la physiopathologie n’est pas encore tout à fait élucidée.
On considère que la douleur est liée à une perte de la régulation des systèmes inhibiteurs (« diminution du seuil de résistance de la douleur ») amenant à la chronicisation des sensations douloureuses et aux conséquences de désadaptation physique et émotionnelle.
Néanmoins des équivalents sont le colon irritable, les glossodynies et d’autres présentations anciennement considérées comme « fonctionnelles ».
Cette définition n’exclue donc pas de facto d’autres conditions douloureuses nociceptives ou neuropathiques surajoutées qui peuvent à la fois servir de facteurs causals ou d’épines irritatives à la sensibilisation.
Le diagnostic de fibromyalgie est souvent difficile et ne doit être évoqué qu’après un bilan somatique exhaustif éliminant d’autres pathologies douloureuses devant la variété des symptômes étendues.
Les points de pression de Yunus SONT A PROSCRIRE car non spécifique.
Le symptôme clé est celui de la douleur décrite comme constante, migrante à type de courbature, brulures, contusions non localisées et sans rapport avec une cause organique locale (tendinopathies ou arthropathies).
La douleur est aggravée par les émotions, le stress, les contrariétés ou les efforts physiques.
Il s’y associe également un trouble du sommeil non récupérateur, une fatigue intense généralisée et un trouble cognitif (perte de mémoire, difficulté à se concentrer).
Un test rapide de dépistage existe intitulé le Fibromyalgia Rapid Screening Tool (First).
Il n’existe aucune recommandation quant à des investigations particulières.
Des tests sanguins, et des examens radiologiques RAISONNABLES initialement pour le bilan de la douleur chronique ont pour objectifs d’éliminer d’autres étiologiques (néoplasie, rhumatismes, hypothyroïdie, troubles ioniques,…) et d’éliminer des signes de gravité.
L’un des éléments à mesurer est le retentissement quotidien sur la qualité de vie qui permet d’apprécier la sévérité, l’évolution et l’efficacité des interventions thérapeutiques. Le plus utilisé est le Fibromyalgia Impact Questionnaire (FIQ). (Télécharger le questionnaire FIQ sur le site rhumato.info)
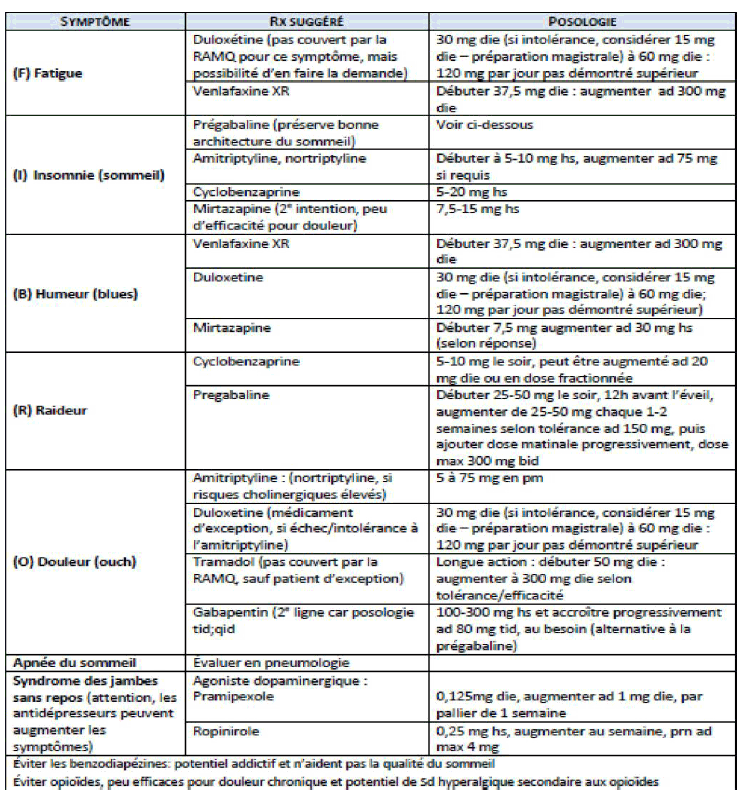
En raison du caractère poly symptomatique, la prise en charge doit être adaptée aux besoins du patient et multidisciplinaire.
Le traitement médicamenteux est souvent insuffisant, la prise en charge vise essentiellement à réduire les symptômes et restaurer la capacité fonctionnelle.
L’objectif principal est l’amélioration de la qualité de vie et de la fonctionnalité.
Le programme doit associer relaxation, thérapie cognitive-comportementale et renforcement musculaire.
L’éducation thérapeutique est essentielle :
Prise en charge des symptômes :
Source : CHU de Nimes - Comité de lutte contre la douleur (CLuD) - Le guide douleur - Voir la version intégrale
1986 : Première classification des antalgiques par l’OMS
1996 : Réactualisation le but mettre en parallèle une intensité douloureuse /puissance antalgiques, afin de promouvoir l’utilisation des opioïdes forts dans les douleurs cancéreuses lorsque celles-ci le nécessitaient.Trop restrictive, cette classsification n'intègre pas les traitements des douleurs neuropathiques, ne répondent pas aux mécanismes physiopathologiques des douleurs.
2010 : Nouvelle classification des antalgiques LUSSIER BEAULIEU (IASP) (voir tableau ci-dessous)
Classification qui prends en compte les différents mécanismes de douleur (nociceptives, neuropathiques, nociplastique, mixtes) pour proposer une adéquation entre les médicaments antalgiques et la physiopathologie de la douleur.
Cette classification intègre tous les médicaments, y compris ceux initialement développés pour d'autres indications. Les médicaments sont classés en fonction de leur mécanisme d'action, optimisant leur prescription après analyse du mécanisme de chaque douleur.

2020 : Modification des « paliers OMS ». Intégration dans la stratégie des choix thérapeutiques antalgiques d’une réflexion étiologique pour garantir une intégration des mécanismes responsables de la douleur dans le choix des médicaments analgésiques.
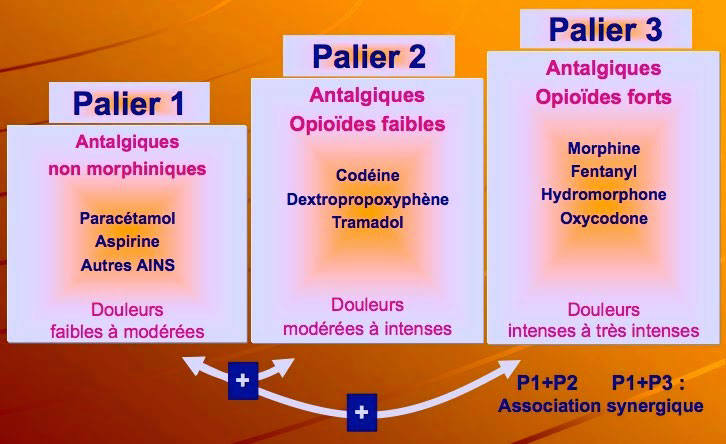
Le concept d'échelle repose sur la nécessité d'un diagnostic des mécanismes de la douleur et d'une prise en charge appropriée de ceux-ci en fonction de leur responsabilité dans l’expression clinique du patient douloureux.
N.B : l’approche est également multimodale par association des thérapeutiques.
Source : CHU de Nimes - Comité de lutte contre la douleur (CLuD) - Le guide douleur - Voir la version intégrale
| Molécules | Posologie | Précautions d’emploi | Contre-indications | Effets indésirables et associations déconseillées |
|---|---|---|---|---|
| PARACETAMOL Strimol Extra® (Paracétamol + caféine) |
1 à 2 cp toutes les 4 à 6 heures. Maximum 8 cp / 24h. | Insuffisance rénale Atteinte hépatique --> réduire les doses |
Insuffisance hépatique sévère | Insuffisance hépatique si surdosage Réaction allergique |
| AINS Melonax® (Méloxicam) |
Recommandée : 7,5 mg/jour Maximum : 15 mg/jour. |
Age > 65 ans Déshydratation Insuffisance hépatique ou rénale Antécédents d’ulcères |
Insuffisance rénale Grossesse et allaitement Ulcère gastrique évolutif Syndrome hémorragique Hypersensibilité aux AINS |
Troubles digestifs Allergie Thrombocytémie Associations déconseillées : lithium ; anticoagulants ; anti-aggrégants ; salicylés ; méthotrexate |
| ANTIEPILEPTIQUES Renerve P® (Prégabaline + méthylcobalamine) |
1 à 4 gélules/jour. Ne pas dépasser 300 mg de prégabaline/jour |
Sujet âgé Femmes en âge de procréer/Contraception |
Hypersensibilité à l'un des composants Grossesse et allaitement | Associations déconseillées : Contraceptifs oraux, noréthistérone et/ou éthinylestradiol Médicaments affectant le système nerveux central |

Afin d’améliorer la qualité de vie des patients souffrant de douleur chronique, la Haute Autorité de santé, en partenariat avec le Collège de médecine générale (CMG) et la Société française d’étude et de traitement de la douleur (SFETD), publie un guide sur le parcours de santé permettant d’apporter une réponse graduée et adaptée à chaque personne.
Télécharger les recommandations

L’objectif de ces recommandations est de favoriser la mise en œuvre de parcours de soins adaptés pour les patients exprimant une douleur chronique et de favoriser les échanges entre les professionnels des structures spécialisées et ceux qui leur adressent des patients.
L’enjeu de ces recommandations est d’améliorer la qualité de vie des patients présentant une douleur chronique, partant du principe que toute douleur exprimée doit être entendue et suivie d’un traitement adapté.
Télécharger les recommandations

Cet état des lieux a pour principaux objectifs d’analyser :
• les caractéristiques de la population se rendant dans les structures spécialisées ;
l’adéquation « ressentie » entre l’offre proposée par les structures d’évaluation et de traitement de la douleur chronique actuellement implantées dans les établissements de soins et les besoins des patients qui consultent ;
• la pertinence d’une organisation en trois types de structures spécialisées de lutte contre la douleur chronique (consultation, unité, centre) ;
• le rôle et la place des professionnels médicaux et non médicaux (infirmier, masseur kinésithérapeute, psychologue…) dans le traitement et le suivi de la douleur chronique ;
• les articulations existantes et souhaitables entre les structures spécialisées et les structures de soins palliatifs.
Télécharger les recommandations

La SFETD a élaboré des recommandations professionnelles concernant les douleurs neuropathiques chroniques (de durée au moins égale à trois mois) de l’adulte et de l’enfant. Ces recommandations sont destinées à l’ensemble des professionnels de santé confrontés aux douleurs neuropathiques en ambulatoire : généralistes, neurologues, rhumatologues, gériatres, odontologistes, kinésithérapeutes et infirmiers.
Télécharger les recommandations


Consultez le RCP de Renerve® P

Plus d'informations sur Strimol® extra

Plus d'informations sur Melonax®



Renerve P®, gélule de gélatine dure.
Chaque gélule de gélatine dure contient :
Couleurs approuvées utilisées dans les enveloppes des gélules.
Gélule de gélatine dure.
Utilisation par voie orale.
Les gélules de prégabaline et de mécobalamine peuvent être prises avec ou sans nourriture. La dose peut être augmentée jusqu'à 300 mg de prégabaline / jour en une semaine en fonction de l'efficacité et de la tolérance.
La dose n'a pas besoin d'être ajustée en cas de dysfonction rénale.
Les médicaments antiépileptiques peuvent affecter le développement du fœtus tout au long de la grossesse. Compte tenu des indications thérapeutiques générales de la prégabaline (PGB) et de ses effets tératogènes potentiels, il est conseillé d'éviter ce médicament pendant la grossesse.
On ne sait pas si la prégabaline est excrétée dans le lait maternel des humains ; cependant, elle est présente dans le lait des rates. Par conséquent, l'allaitement est déconseillé pendant le traitement par prégabaline
Les effets indésirables fréquents de la prégabaline sont : étourdissements, somnolence, sécheresse buccale, œdème, vision trouble, prise de poids et « pensées anormales » (principalement un problème de concentration / d'attention).
La mécobalamine est relativement sans danger et dépourvue d'effets indésirables.
Peut, dans de rares cas, provoquer un œdème pulmonaire, une ICC, une thrombose vasculaire périphérique, la maladie de Vaquez, une diarrhée transitoire légère, des démangeaisons, un exanthème transitoire, une sensation de gonflement du corps entier.
Antiépileptiques. Code ATC : N03AX16
Boîte de 30 gélules de gélatine dure conditionnées en 3 plaquettes de 10 gélules.
Liste I.
Strides Pharma Science Limited
Strides House, Opp IIM-B, Bilekahalli,
Bannerghatta Road,
Bangalore – 560076, India
Mars 2019.
Dernière mise à jour de cette page
19/06/2019.
![]() Adresse
Adresse
![]() Téléphone
Téléphone
Revue MAN
Revue OST
Actualités
Webinaires
Espaces labos